Kapittelet ble revidert på Obstetrisk guidelinemøte april -22. Publisert des -22.
Søkestrategi
Systematiske oversikter (metaanalyser) av effekten av intervensjon på svangerskapsutfall
Andre kilder
NICE guidelines
Dansk selskap for obstetrik og gynækologi’s retninglinjer
Helsedirektoratets veiledning ”Gravid”
Norske anbefalinger for ernæring og fysisk aktivitet i den generelle befolkningen
Andre forhold som er vektlagt
Klinisk erfaring, inklusive ikke-systematiske oversikter, alminnelig akseptert praksis.
Kost-nytte og preferanse vurderinger
Anbefalinger
- Prekonsepsjonell veiledning med vurdering av ko-morbiditet og med råd om kost, tilskudd og fysisk aktivitet anbefales, hvis praktisk mulig, for alle med BMI > 30 kg/m2 (I-II)
- Elektronisk fosterovervåkning (CTG, STAN) under fødsel ved BMI over 35 (I-II)
- Kvinner med ko-morbiditet henvises etter medisinsk vurdering (I-II)
- Kvinner med BMI 30-35 kg/m2 uten ko-morbiditet følges i primærhelsetjenesten med råd om kost og fysisk aktivitet (I-II)
- Induksjon av fødsel: Uavhengig av BMI følges generelle induksjonsregler (I-II)
- Hba1c og glukosebelastning som i kapittelet om Svangerskapsdiabetes (II-III)
- Gravide med BMI mellom 35-39.9 kg/m2 før svangerskapet henvises for oppfølging til gynekolog ved 36 ukers graviditet (II)
- Stor vektøkning i svangerskapet >20 kg, skal regnes som som ko-morbiditet for de med pre-gravid BMI>35 kg/m2 (II)
- Ved pregravid BMI>35 kg/m2 tilbys hun overtidsvurdering 4-7 dagers tid over termin ul. Tidspunktet for induksjon vurderes individuelt (III-IV)
- Ved start av fødsel (BMI >35 kg/m2) etableres to intravenøse tilganger (III-IV)
- Tidlig epiduralkateter vurderes (III-IV)
- Etter fedmekirurgi foreslås det å vente med svangerskap 12-18 måneder etter inngrepet (II-III)
- Antibiotikaprofylakse ved sectioinngrep (I-II)
- PICO bandasje etter sectio ved pregravid BMI>40 kg/m2 (II)
- Tromboseprofylakse: Tidlig mobilisering. Støttestrømper. Ved BMI over 40 kg/m2 foreslås tromboseprofylakse med LMWH til alle uansett forløsningsmåte (II-III)
Etiologi/patogenese
Gjennom de siste årtier har det skjedd en markant stigning i prevalensen av overvekt og fedme blant alle aldersgrupper i hele den vestlige verden. Fedme har nå blitt en av de vanligst forekommende risikofaktorene i obstetrisk praksis, hvor 1 av 5 kvinner i fertil alder klassifiseres med fedme og under halvparten har normal BMI.(1)
I følge WHO (2) kan BMI defineres som følger:
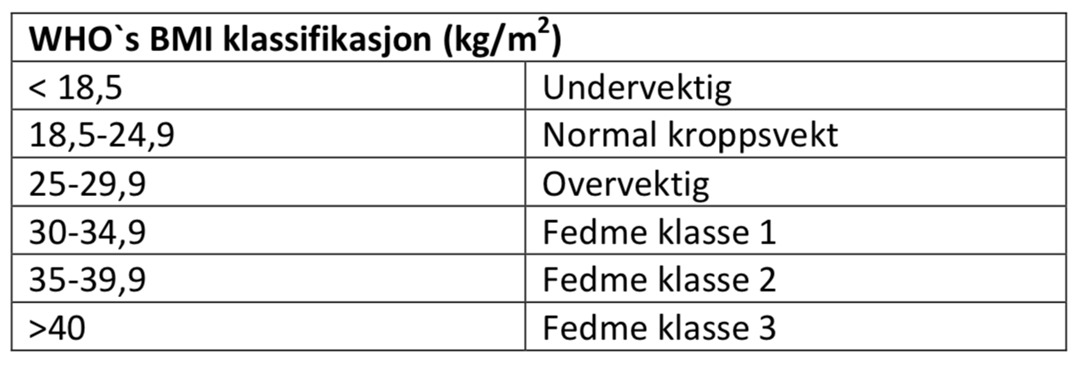
Risikoen ved overvekt/fedme
Det er sammenheng mellom stigende BMI og komplikasjons frekvens under graviditet og fødsel. (3,4) I tabellen ses en oversikt over odds ratio (OR) for ulike komplikasjoner relatert til gravide med BMI>30 kg/m2 sammenliknet med kvinner med normal BMI.

Oppfølging før og under svangerskapet
Prekonsepsjonell veiledning
- Anbefales, hvis praktisk mulig, for alle med BMI > 30
- Grundig anamnese (morbiditet, medikamenter og livsstil). Klinisk erfaring og fysiologisk kunnskap taler for at redusert BMI, godt fysisk aktivitetsnivå og god kontroll på medfølgende sykdommer (komorbiditet) på konsepsjonstidspunktet spiller en viktig rolle for å redusere risikoen for svangerskapskomplikasjoner.
Ved første svangerskapskontroll anbefales at følgende avklares:
- En eller flere medfølgende sykdommer (ko-morbiditet) som diabetes, hypertensjon, trombotisk sykdom, autoimmun sykdom, maternell lungesykdom eller hjertesykdom.
Kommentar: Aktuell ko-morbiditet vil avgjøre grad av oppfølging ved spesialist/fødepoliklinikk. Ofte vil oppfølging i primærhelsetjenesten i samarbeid med spesialist være det optimale. - Familieanamnese
- Obstetrisk anamnese (tidligere preeklampsi, svangerskapsdiabetes, tilveksthemning/placentasvikt, forløsning, postpartumblødning)
- Hb1ac i tillegg til vanlige blodprøver
- Thyroideastatus vurderes
- Andre relevante blodprøver ved ko-morbiditet
Blant gravide med adipositas er det en høyere andel av psykososiale problemer enn i den generelle befolkning. Det forslås at disse sidene ved svangerskapsomsorgen får ekstra oppmerksomhet med henvisning til instanser med spesialkompetanse når behovet tilsier det.
Oppfølging i spesialisthelsetjenesten:
- Pregravid BMI<30: Følges i primærhelsetjenesten.
- Pregravid BMI > 35-39.9 (fedme klasse II og III): Henvises kvinnen til spesialisthelsetjenesten for oppfølging ved svangerskapsuke 36-37. Sentralt ved denne kontrollen er planlegging av fødsel med størrelse vurdering av fosteret (ultralyd), vurdere evt andre tilstander som kan påvirker den gravide og fosteret som svangerskapsforgiftning, høyt blodtrykk, diabetes samt tidligere obstetrisk historie. Det lages en fødeplan i pasientens journal.
- Pregravid BMI>40: Det foreslås konsultasjon i spesialisthelsetjenesten i forbindelse med tidlig ultralyd (svangerskapsuke 12-13). Ved denne konsultasjonen legges det en plan for oppfølgingen i spesialisthelsetjenesten på bakgrunn av ko-morbiditet, tidligere obstetrisk historie og alvorlighetsgraden av fedmen. Som et minimum foreslås det oppfølging av gynekolog rundt svangerskapsuke 32 og 36. Ved kontrollen i svangerskapsuke 36 lages det en fødeplan som i punktet over.
Anbefales i tillegg anestesiologisk vurdering ved kontrollen i svangerskapsuke 32 eller 36. En av de planlagte kontrollene bør skje ved aktuell fødepoliklinikk ved forløsende avdeling.
Råd om kost og fysisk aktivitet
Kost
Kostanamnese anbefales.
Effekten av kostråd synes å henge sammen med de ressurser som legges i veiledningen/-oppfølgingen.
De kostråd som er gitt av Statens ernæringsråd for den generelle befolkningen foreslås å gjelde i hovedsak også for gravide: Det gjenspeiles i de kostrådene som Helsedirektoratet har utgitt i heftet ”Gravid” eller www.helsedirektoratet.no
Folat
Det anbefales 0,4 mg daglig tilskudd helst fra kvinnen planlegger å bli gravid og til 12 uker inn i graviditeten. (18, 19)
I England er det anbefaling om å gi høydose Folat (4 mg) til gravide med BMI>30 m2 i stedet for standarden på 0.4 mg. Det finnes imidlertid ikke studier som påviser effekt av høyere dose folinsyre til denne pasientgruppen. (20-22)
D-vitamin
Helsedirektoratet anbefaler 10 mikrogram (400 IU) daglig til alle gravide. D-vitaminmangel forekommer oftere blant adipøse kvinner og kvinner med mørk hud.(18) De færreste får dekket behovet for vitamin D gjennom kosten (margarin, smør, ost, egg, fet fisk, lettmelk med vitamin D). Tilskudd gjennom hele graviditeten og ammeperioden foreslås. Ved klinisk mistanke om stadig lav vitamintilførsel (hud/kost) kan serumnivå av 25-hydroksyvitamin måles, eventuelt B12. Det foreligger ikke studier som har undersøkt om overvektige gravide skal ha høyere dose med vitamin D enn normalvektige.(23)
For fysisk aktivitet foreslås
Fra Helsesdirektoratet:
- Minst 30 min moderat fysisk aktivitet hver dag hvis det er et normalt svangerskap
- Gå turer i raskt tempo
- Sykling
- Svømming og vanngymnastikk
- Stavgang
- Styrketrening (armer, buk, rygg og bekkenbunn)
Ved adipositas grad II og III kan det by på problemer å være fysisk aktiv. Foreslå ergometersykkel (ikke for høyt sete) eller svømming/vanngymnastikk. Enhver bevegelse er bedre enn ingenting.
Anbefalinger for vektøkning i svangerskapet
Vektøkning i svangerskapet er naturlig og fysiologisk. Det er imidlertid manglende konsensus på hva som er optimal vektøkning i løpet av svangerskapet.(24) Helsedirektoratet kom i 2017 med anbefalinger for vektøkning oppdelt etter før gravid BMI (Helsedirektoratet). Disse anbefalingene bygger på amerikanske retningslinjer (Institute of Medicine, IOM)(25).
Anbefalinger fra Helsedirektoratet:
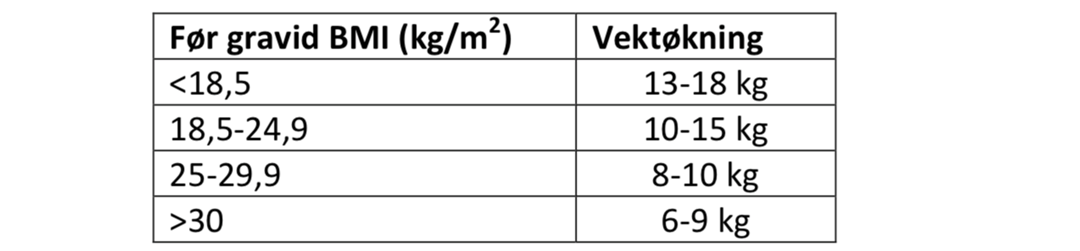
I følge RCOG sine retningslinjer mangler det evidens på dette punktet til å komme med anbefalinger for gunstig vektøkning. Her konkluderes det med at det under påvente av nye studier, er det bedre å ha fokus på sunt kosthold enn på forhåndsdefinerte vektanbefalinger.(26)
I metaanalyse med n= 196670 publisert i JAMA 2019 kom det fram at gravide med overvekt eller fedme har lavest risiko for svangerskapskomplikasjoner med lavere vektøkning (0-6 kg) enn IOM anbefalingene. (27)
Stor vektøkning i svangerskapet >20 kg, skal regnes som ko-morbiditet for de med pre-gravid BMI>35. (27)
Livsstilintervensjon før og i svangerskapet (kost, fysisk aktivitet eller begge to)
De siste årene har det blitt publisert flere store randomiserte kontrollerte studier (RCT) om nytten av intervensjon som kostomlegging og fysisk aktivitet i svangerskapet blant overvektige eller kvinner med økt risiko for svangerskapsdiabetes./(28-32) Det primære utkommet i flere av disse studiene har vært hvorvidt intervensjon kunne føre til en begrenset vektøkning i svangerskapet (5-9 kg). Få av studiene har hatt nok styrke til å kunne vurdere maternelle og neonatale utfall som svangerskapsdiabetes og makrosomi. Oppsummert finnes det for lite informasjon til å avgjøre om intervensjoner for å oppnå begrenset vektøkning eller vekttap i svangerskapet for gravide med BMI> 30 påvirker risikoen for spontan abort, tidlig fødsel, dødfødsel og lav fødselsvekt. (33)
Sannsynlig er både maternelle og ikke minst neonatale utfall mest influert av en dysmetabolsk profil som er etablert før og tidlig i svangerskapet enn metabolske endringer som skjer i løpet av svangerskapet. En metaanalyse viser redusert risiko for svangerskaps-diabetes ved fysisk aktivitet før svangerskapet.(34)
Samlet vurdering
Overvekt og fedme medfører generelt i befolkningen en betydelig helserisiko som kan reduseres ved sunnere kosthold og økt fysisk aktivitet. Svangerskap er en periode hvor kvinner har hyppig kontakt med helsepersonell og er ofte motivert for helse-fremmende tiltak. Det er ingen holdepunkter for at råd om sunn kost og fysisk aktivitet hos gravide gir uheldige svangerskapsutfall (aktive slankeprogrammer anbefales ikke for gravide). Kostråd og fysisk aktivitet har gunstig virkning på noen svangerskapsutfall, men synes uten effekt på andre. Nytten av kostråd er tydeligst.
Den samlede vurderingen er at råd med kost og tilpasset fysisk aktivitet anbefales gitt til alle gravide med spesiell oppfølging til dem med fedme. Dokumentasjonsnivået vurderes som sterkt/moderat
Planlegging av fødsel
Anestesi vurdering og anbefaling av epiduralblokkade tidlig i fødselsforløpet
Overvektige gravide har økt risiko for vanskelig eller feilaktig intubasjon. Risikoen ved feilintubasjon stiger ved økende BMI. Samtidig vil også maskeventilasjon og anleggelse av regionalanestesi vanskeliggjøres ved økende BMI.(35,36)
Det anbefales derfor på dette grunnlaget at gravide med BMI>40 ses av en anestesilege for å lage en fødeplan som blir dokumentert i pasientens journal. Kvinnen kan ved denne samtalen informeres om risiko og om at vi anbefaler anleggelse av tidlig epidural med tanke på senere smertelindring, men også med tanke på bedøvelse til en mulig sectioforløsning.
Induksjon av fødsel
- Overvektige gravide har økt risiko for å gå over termin sammenliknet med normalvektige. (37) Dette skyldes sannsynlig hormonforstyrrelser (leptin, oxytocin, kolesterol) og økt inflammasjon. (38) Overvektige kvinners fødsel har en lengre varighet av første stadium av fødselen sammenliknet med en normalvektig, f.eks har en førstegangsfødende med BMI>40 fire timer lengre varighet av dette stadiet sammenliknet med en normalvektig førstegangsfødende. Det er imidlertid ingen forskjell når det gjelder varigheten av fødselens andre stadium. (39,40)
- Flere studier har også vist at overvektige gravide har økt risiko for intrauterin fosterdød. (15,16)
- Det er sparsom litteratur om optimal igangsettelsesmetode i forhold til kvinnens BMI. (41)
- Det er ikke nok evidens for å anbefale induksjon ved svangerskapsuke 41+0
Konklusjon:
Uavhengig av BMI følges de generelle indikasjonene for induksjon
Ved pregravid BMI > 35 med ukomplisert svangerskap og uten ko-morbiditet tas pasienten inn til overtidsvurdering 4-7 dager over TUL. Tidspunktet for induksjon vurderes da individuelt.
Ved innleggelse i fødeavdelingen (alle fedmekategoriene) (21,24,28) bør anestesilege og vakthavende gynekolog orienteres.
- Etablering av I.V tilganger: Ved start av fødselen eller ved sannsynlighet for akutt forløsning før fødselsstart (f.eks. ikke-normalt CTG) legges to intravenøse tilganger.
- Epidural: Tidlig anleggelse av epiduralkateter vurderes for eventuelt senere aktivering. Ved avvik i fødselsforløpet informeres gynekolog og anestesilege.
- Fosterovervåkning: Elektronisk fosterovervåkning anbefales. Tidlig amniotomi og skalpelektrode foreslås.
- Ved forløsning er det økt risiko for skulderdystoci både ved spontan og instrumentell forløsning og beredskap for skulderdystoci anbefales.
- Økt risiko for postpartumblødning ved BMI>30. Aktiv håndtering av fødselens tredje fase anbefales.
Keisersnitt 21,24,28
- Narkose er forbundet med økt risiko pga forventet vanskelig luftvei ved adipositas.
- Regional anestesi der det er mulig.
- Risiko for akutt keisersnitt øker med økende BMI, og hos høyrisikopasienter (BMI > 40, eventuelt lavere BMI ved ko-morditet). 42 Det anbefales at gynekolog og anestesilege har laget en fødeplan i pasientens journal. I utgangspunktet bør vaginal fødsel tilstrebes. Selv ved svært høy BMI (> 45-50) anbefales det at vaginal fødsel primært tilstrebes. I følge upubliserte data fra Medisinsk fødselsregister føder 60 % av førstegangsfødende med BMI>45 vaginalt.
Eventuell hengende buk kan trekkes opp med taping av abdomen, hvis det er tid.
Hudsnitt: fortrinnsvis tverrsnitt.
Antibiotikaprofylakse: Både ved akutte og elektive keisersnitt ifølge Nasjonal antibiotika veileder.
PICO bandasje: Sårbehandling med negativt trykk. I metaanalyse med 9 RCT og 15 observasjonsstudier ga denne bandasjen redusert risiko for sårinfeksjon med OR 0.56 (95 % KI 0.32-0.96). Bruk av PICO bandasje foreslås til gravide med pregravid BMI >35 med co-morbiditet som diabetes og til alle med pregravid BMI >40. (43)
Kommentar: Viktig at hver gravid vurderes individuelt med tanke på forløsningsmåte etter vurdering av samlede risikofaktorer som BMI, ko-morbiditet (eks.diabetes, vektøkning), paritet og tidligere sectio.
Postpartum (21,24,28)
Økt risiko for postpartumblødninger (se ”Postpartumblødning”).
Økt risiko for trombose:
- Rask mobilisering og støttestrømper anbefales.
- Lavmolekylært heparin Alle med BMI > 40 foreslås gitt tromboseprofylakse uansett forløsningsmåte.
- Økende BMI er knyttet til økende forekomst av problemer med amming. Viktig med god hjelp og veiledning i barselperioden.
Svangerskap etter fedmekirurgi (bariatrisk kirurgi) (21,24,28)
Det foreslås å vente med svangerskap 12-18 måneder etter fedmekirurgi for å stabilisere metabolismen grunnet mulige ernæringsproblemer i månedene etter kirurgi
Fertiliteten kan øke etter en slankeoperasjon og behovet for prevensjon må ofte vurderes. Effekten av p-piller kan reduseres etter bariatrisk kirurgi på grunn av redusert absorbsjon.
Gravide som har gjennomgått fedmekirurgi har bedre obstetrisk utkomme sammenliknet med gravide med BMI>30. Det ses reduksjon i prevalensen av svangerskapsdiabetes, hypertensive tilstander og makrosomi. Det er imidlertid økt risiko for SGA (small for gestastional age).
Det er økt risiko for vitamin og mineralmangel under svangerskapet, spesielt av B12, jern, folat og fettløslige vitaminer (A,D,E,K)
Oppfølging
- Svangerskap etter fedmekirurgi regnes som risiko svangerskap som følges opp i samarbeid mellom primær helsetjenesten, ernæringsfyiolog og obstetriker.
- Bør henvises til ernæringsfysiolog for å optimalisere ernæringen gjennom svangerskapet
- Det foreslås daglig inntak av et multivitaminpreparat med mineraler. Ved eventuell hyperemesis må mangel på thiamin vurderes (fare for Wernickes encefalopati). Screenes for vitamin og mineralmangel hvert trimester
- Ved akutte abdominalsmerter hos fedmeopererte er intern herniering med fare for tarmiskemi en mulig differensialdiagnose.
- Gjennomgått fedmeoperasjon er i seg selv ikke indikasjon for keisersnitt.
Litteratur
1. Midthjell K, Lee CM, Langhammer A, Krokstad S, Holmen TL, Hveem K, et al. Trends in overweight and obesity over 22 years in a large adult population: the HUNT Study, Norway. Clinical obesity. 2013;3(1-2):12-20.
2. World Health Organization. Obesity: preventing and managing theglobal epidemic. WHO Technical Report Series. Geneva: WHO; 2000.
3. Ovesen P, Rasmussen S, Kesmodel U. Effects of prepregnancy maternal overweight and obesity on pregnancy outcome. Obstet Gynecol 2011 Aug;118:305-12.
4. Nelson SM, Matthews P, Poston L. Maternal metabolism and obesity: modifiable determinants of pregnancy outcome. Hum Reprod Update 2010 May;16(3):255-75.)
5. Metwally M, Ong KJ, Ledger WL, Li TC. Does high body mass index increase the risk of miscarriage after spontaneous and assisted conception? A meta-analysis of the evidence. Fertil Steril 2008 Sep;90(3):714-26.
6. Ovesen P, Rasmussen S, Kesmodel U. Effect of prepregnancy maternal overweight and obesity on pregnancy outcome. Obstet Gynecol 2011 Aug;118(2 Pt 1):305-12.
7. Torloni MR, Betran AP, Horta BL, Nakamura MU, Atallah AN, Moron AF, et al. Prepregnancy BMI and the risk of gestational diabetes: a systematic review of the literature with meta-analysis. Obes Rev 2009 Mar;10(2):194-203.
8. Larsen TB, Sorensen HT, Gislum M, Johnsen SP. Maternal smoking, obesity, and risk of venous thromboembolism during pregnancy and the puerperium: a population-based nested casecontrol study. Thromb Res 2007;120(4):505-9.
9. Blondon M, Harrington LB, Boehlen F, Robert-Ebadi H, Righini M, Smith NL. Pre-pregnancy BMI,delivery BMI, gestational weight gain and the risk of postpartum venous thrombosis.Thromb.Res 2016,Sep;145:151-6.
10. Molyneaux E, Poston L, Ashurst-Williams S, Howard LM. Obesity and mental disorders during pregnancy and postpartum: a systematic review and meta-analysis. Obstet Gynecol 2014 Apr;123(4):857-67.
11. Heslehurst N, Simpson H, Ells LJ, Rankin J, Wilkinson J, Lang R, et al. The impact of maternal BMI status on pregnancy outcomes with immediate short-term obstetric resource implications: a meta-analysis. Obes Rev 2008 Nov;9(6):635-83.
12. Poobalan AS, Aucott LS, Gurung T, Smith WC, Bhattacharya S. Obesity as an independent risk factor for elective and emergency caesarean delivery in nulliparous women--systematic review and meta-analysis of cohort studies. Obes Rev 2009 Jan;10(1):28-35.
13. Zhu T, Tang J, Zhao F, Qu Y, Mu D. Association between maternal obesity and offspring Apgar score or cord pH: a systematic review and meta-analysis. Sci Rep 2015 Dec 22;5:18386.
14. Yu Z, Han S, Zhu J, Sun X, Ji C, Guo X. Pre-pregnancy body mass index in relation to infant birth weight and offspring overweight/obesity: a systematic review and meta-analysis. PLoS One 2013;8(4):e61627.
15. Chu SY, Kim SY, Lau J, Schmid CH, Dietz PM, Callaghan WM, et al. Maternal obesity and risk of stillbirth: a metaanalysis. Am J Obstet Gynecol 2007 Sep;197(3):223-8.
16. Aune D, Saugstad OD, Henriksen T, Tonstad S. Maternal body mass index and the risk of fetal death, stillbirth, and infant death: a systematic review and meta-analysis. JAMA 2014 Apr 16;311(15):1536-46.
17. Stothard KJ, Tennant PW, Bell R, Rankin J. Maternal overweight and obesity and the risk of congenital anomalies: a systematic review and meta-analysis. JAMA 2009 Feb 11;301(6):636-50.
18. Helsedirektoratet. Bakgrunn: Folkehelse- og livsløpsperspektiv på svangerskapsomsorgen Helsedirektoratet.no Helsedirektoratet; 2017.
19. Stothard KJ, Tennant PW, Bell R, Rankin J. Maternal overweight and obesity and the risk of congenital anomalies: a systematic review and meta-analysis. JAMA 2009 Feb 11;301(6):636-50.
20. Lumley J, Watson L, Watson M, Bower C. Periconceptional supplementation with folate and/or multivitamins for preventing neural tube defects. Cochrane Database Syst Rev 2000;(2):CD001056.
21. CMACE/RCOG Joint Guideline Management of Women with Obesity in Pregnancy. 2010 Mar.
22. Bodnar LM, Catov JM, Roberts JM, Simhan HN. Prepregnancy obesity predicts poor vitamin D status in mothers and their neonates. J Nutr 2007 Nov;137(11):2437-42.
23. Josefson JL, Reisetter A, Scholtens DM, Price HE, Metzger BE, Langman CB. Maternal BMI Associations with Maternal and Cord Blood Vitamin D Levels in a North American Subset of Hyperglycemia and Adverse Pregnancy Outcome (HAPO) Study Participants. PLoS One 2016;11(3):e0150221.
24. DSOG, Sandbjerg 2017.
25. Scott C, Andersen CT, Valdez N, Mardones F, Nohr EA, Poston L,et al. No global consensus: a cross-sectional survey of maternal weight policies. BMC Pregnancy Childbirth 2014;14:167.
26. Yaktine AL, Rasmussen KM, editors. Weight Gain DuringPregnancy: Reexamining the Guidelines. Washington DC: National Academies Press; 2009.
27. Ellis Voerman et al. Association of Gestational Weight Gain With Adverse Maternal and Infant Outcomes. Meta-analysis. JAMA 2019. 321: 1702-1715.
28. RCOG Green-top Guideline No. 126, nov 2018
29. Bogaerts AF, Devlieger R, Nuyts E, Witters I, Gyselaers W, Van den Bergh BR. Effects of lifestyle intervention in obese pregnant women on gestational weight gain and mental health: a randomized controlled trial. Int J Obes (Lond) 2013 Jun;37(6):814-21.
30. Dodd JM, Cramp C, Sui Z, Yelland LN, Deussen AR, Grivell RM, et al. The effects of antenatal dietary and lifestyle advice for women who are overweight or obese on maternal diet and physical activity: the LIMIT randomised trial. BMC Med 2014 Oct 13;12:161.
30. Koivusalo SB, Rono K, Klemetti MM, Roine RP, Lindstrom J, Erkkola M, et al. Gestational Diabetes Mellitus Can Be Prevented by Lifestyle Intervention: The Finnish Gestational Diabetes Prevention Study (RADIEL): A Randomized Controlled Trial. Diabetes Care 2016 Jan;39(1):24-30.
31. Sagedal LR, Overby NC, Bere E, Torstveit MK, Lohne-Seiler H, Smastuen M, et al. Lifestyle intervention to limit gestational weight gain: the Norwegian Fit for Delivery randomised controlled trial. BJOG 2016 Jan 14.
32. Simmons D, Devlieger R, van AA, Jans G, Galjaard S, Corcoy R, et al. Effect of physical activity and/or healthy eating on GDM risk: The DALI Lifestyle Study. J Clin Endocrinol Metab 2016 Dec 9;jc20163455.
33. Mosdøl et al. The Norwegian Institute of Public Health 2018
34. Bain E, Crane M, Tieu J, Han S, Crowther CA, Middleton P. Diet and exercise interventions for preventing gestational diabetes mellitus. Cochrane Database Syst Rev 2015 Apr 12;(4):CD010443.
35. Juvin P, Lavaut E, Dupont H, Lefevre P, Demetriou M, Dumoulin JL, et al. Difficult tracheal intubation is more common in obese than in lean patients. Anesth Analg 2003 Aug;97(2):595-600, table.
36. Shiga T, Wajima Z, Inoue T, Sakamoto A. Predicting difficult intubation in apparently normal patients: a meta-analysis of bedside screening test performance. Anesthesiology 2005 Aug;103(2):429-37.
37. Stotland NE, Washington AE, Caughey AB. Prepregnancy body mass index and the length of gestation at term. Am J Obstet Gynecol 2007 Oct;197(4):378-5.
38. Carlson NS, Hernandez TL, Hurt KJ. Parturition dysfunction in obesity: time to target the pathobiology. Reprod Biol Endocrinol 2015 Dec 18;13:135.
39. Nuthalapaty FS, Rouse DJ, Owen J. The association of maternal weight with cesarean risk, labor duration, and cervical dilation rate during labor induction. Obstet Gynecol 2004 Mar;103(3):452-6.
40. Vahratian A, Siega-Riz AM, Savitz DA, Zhang J. Maternal pre-pregnancy overweight and obesity and the risk of cesarean delivery in nulliparous women. Ann Epidemiol 2005 Aug;15(7):467-74.
41. Lee VR, Darney BG, Snowden JM, Main EK, Gilbert W, Chung J, et al. Term elective induction of labour and perinatal outcomes in obese women: retrospective cohort study. BJOG 2016 Jan;123(2):271-8.
41. Pevzner L, Powers BL, Rayburn WF, Rumney P, Wing DA. Effects of maternal obesity on duration and outcomes of prostaglandin cervical ripening and labor induction. Obstet Gynecol 2009
Dec;114(6):1315-21.
42. Barau G, Robillard PY, Hulsey TC, Dedecker F, Laffite A, Gerardin P, et al. Linear association between maternal pre-pregnancy body mass index and risk of caesarean section in term deliveries. BJOG 2006 Oct;113(10):1173-7.
43. De Vries FE. A systematic review and meta-analysis of the risk of surgical site infection after prophlactic negative pressure wound therapy compared with conventional dressings in clean and contaninated surgery. Medicine 2016