Anbefalinger
Vi anbefaler bruk av metallkopp ved middels høy og/eller forventet vanskelig vakuumforløsning (II)
Vi anbefaler at episiotomi legges ved operativ vaginal forløsning hos førstegangsfødende (II)
Vi anbefaler at episiotomi legges ved operativ vaginal forløsning hos kvinner med tidligere anal sfinkterskade (III)
Vi anbefaler støtting av perineum og langsomt tempo ved forløsning av fosterhodet (II)
Vi anbefaler at det tas syre-baseprøver i navlesnoren etter alle operative vaginale forløsninger
Vi foreslår at vakuum ikke brukes ved gestasjonsalder <34 uker, og med forsiktighet ved GA < 36 uker (IV)
Vi anbefaler bruk av intrapartum ultralyd i tilfeller hvor fosterhodets posisjon og nivå er vanskelig å avgjøre klinisk (II)
Vi foreslår at alle avdelinger organiserer systematisk opplæring av leger i operativ vaginal forløsning
Vi foreslår at alle avdelinger organiserer systematisk opplæring i diagnostikk av fosterhodets posisjon og nivå i fødsel
Vi foreslår samtale med paret i barseltiden i etterkant av operativ vaginal forløsning
Søkestrategi
McMaster Plus pyramidesøk
Cochrane database
Pubmed søk med relevante emneord
Indikasjon for operativ vaginal forløsning 1-4
Føtale
Truende asfyksi (se kapittel Intrapartum overvåkning)
Maternelle
Langsom fremgang i trykketiden (vurderes ved trykketid >60 minutter, sliten mor, inadekvate rier)
Medisinsk indisert behov for å avkorte trykketiden der Valsalva manøver er ugunstig/kontraindisert (for eksempel refraktær maternell hypertensjon/eklampsi, fare for epileptisk anfall, myastenia gravis, ryggmargsskade med risiko for autonom dysrefleksi, proliferativ retinopati, bindevevssykdommer med risiko for aortadisseksjon, forhøyet intrakranielt trykk)
Klassifikasjon av operative vaginale forløsninger 2
Utskjæringstang/vakuum (nivå+4 til +5): Ledende benet del på bekkenbunnen eller lavere. Hodet kan ikke palperes over symfysen.
Lav tang/vakuum (nivå+2 til +3): Ledende benet del 2-3 cm under interspinalplanet. Maksimalt 1/5 av hodet palpabelt over symfysen.
Middels høy tang/vakuum (nivå0 til +1): Hodet engasjert i bekkenet (den største diameteren av fosterhodet har passert bekkeninngangen. Ledende benet del tangerer interspinalplanet. Maksimalt 2/5 av hodet palpabelt over symfysen.
Høy tang/vakuum: Ledende benet del står over interspinalplanet (stasjon 0) og/eller mer enn 2/5 av hodet er engasjert i bekkenet. Høy forløsning er kontraindisert i moderne obstetrikk grunnet forhøyet risiko for maternell og føtal mortalitet og morbiditet. Keisersnitt bør gjøres fremfor forsøk på vaginal forløsning. Unntak er forløsning av tvilling 2 i hodeleie, der høy vakuum kan vurderes anlagt av erfaren fødselslege.
Angivelse av fosterhodets nivå og posisjon 1, 5
Fosterhodets descens og rotasjon i fødselskanalen bør beskrives med en anerkjent klassifikasjon. Av de ulike klassifikasjonssystemene er de mest brukte ACOGs for nivå5 og RCOGs for posisjon.1
Nivå: ACOGs definisjon baserer seg på avstand i cm fra spina i et anatomisk gjennomsnittlig kaukasoid bekken. Bekkeninngangen vil da ligge ca 5 cm over spina, og utskjæringen ca 5 cm under.
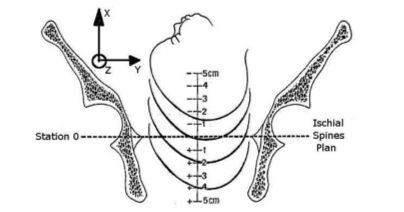
Fig. 1 Fosterhodets descens i følge 5
Klassifikasjonen blir da:
-5: Hodet står 5 cm over spina. Hodets ledende benete del tangerer planet gjennom bekkeninngangen.
-4 til -1: Over spina
0: Ledende benet del tangerer interspinalplanet
+1 til +3: Under spina
+4: Ledende benet del på bekkenbunnen
+5: Ledende benet del 1 cm forbi bekkenbunnen.
Man kan se en plommestor del av hodet mellom labia mellom ri, uten at perineum har begynt å bule uttalt enda.
RCOGS klassifikasjon av posisjon
Når fosterhodets posisjon angis, ser man for seg det maternelle bekkenet som en klokke, og posisjon angis etter hvor ledende del av fosterhodet peker.
Occiput (bakhodet) leder: Angis etter hvor lille fontanelle peker
Sinciput (issen) leder: Angis etter hvor frontalsømmen (store fontanelle) peker
Panneinnstilling: Angis etter hvor nesen peker
Ansiktsinnstilling: Angis etter hvor mentum (haken) peker
«Klokken» deles inn i 4 kvadranter, som angis som høyre/venstre og anterior/posterior, i tillegg til kategoriene «direkte» og «transvers» for eksempel venstre occiput anterior med lille fontanelle kl 1.
Venstre anterior: Kl. 1-2
Venstre transvers: Kl 3
Venstre posterior: Kl. 4-5
Direkte posterior: Kl 6
Høyre posterior: Kl 7-8
Høyre transvers: Kl 9
Høyre anterior: Kl 10-11
Direkte anterior: Kl 2
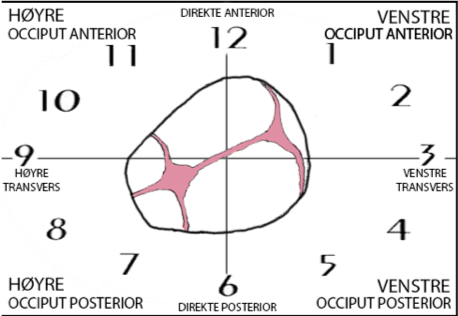
Fig 1. Fosterhodets posisjon (illustrasjon v/Trude Knag Johannesen)
Forutsetninger for operativ vaginal forløsning (modifisert etter RCOG1)
- Kjennskap til pasientens bakgrunn og fødselsforløp
- Undersøkelse av fosterhodets posisjon og nivå
- Cervix fullt dilatert
- Ledende benet del ved interspinalplanet ( nivå0) eller lavere
- Maksimalt 2/5 av hodet palpabelt over symfysen
- Tom blære
- Adekvat analgesi
- Kompetent fødselslege
Forløsning med vakuum på nesten utslettet mormunn (skyvbar kant) kan forsøkes av erfaren fødselslege hos flergangsfødende der det ikke foreligger mistanke om mekanisk misforhold.
Ledende benet del av hodet skal være i interspinalplanet (nivå0) eller lavere. Unntak er ved høy operativ vaginal forløsning av tvilling 2, som kan vurderes av erfaren fødselslege. Ved vanskelig diagnostikk kan klinisk undersøkelse suppleres med transabdominal og/eller transperineal ultralyd 6, 7. Er man i tvil om fosterhodets nivåeller posisjon, eller optimal forløsningsmetode skal erfaren kollega tilkalles. Ved keisersnitt på full åpning bør spesialist som hovedregel tilkalles for second opinion før keisersnittet utføres 8.
Keisersnitt vs operativ vaginal forløsning
Risiko for komplikasjoner ved keisersnitt på utslettet mormunn er økt sammenlignet med keisersnitt i stadium 1. Det er beskrevet økt risiko for skade i a. uterina, urinblære, tarm og ureter, samt økt risiko for blødning, sepsis og reoperasjon 9-11 , og forlenget sykehusopphold for både mor og barn 12. Keisersnitt i 2. stadium er assosiert med økt risiko for preterm fødsel ved neste svangerskap 13, 14.
En observasjonsstudie 15 sammenlignet middels høye forløsninger med tang/vakuum med keisersnitt. Kvinner forløst med keisersnitt hadde en betydelig høyere risiko for blødning >1000 ml og smerter postpartum. 8% i gruppen forløst med tang/vakuum fikk sfinkterruptur, og 24% i keisersnittgruppen fikk cervixrift som strakte seg ned til vagina. Keisersnittgruppen hadde høyere risiko for innleggelse på nyfødt, men mindre risiko for traumer hos barnet. Foreslår dette fjernet, liten studie med 393 OV-fødsler.
I en registerstudie fra Canada 16 sammenlignet man forsøk på middels høye operative vaginale forløsninger med keisersnitt på full åpning uten forsøk på tang/vakuum (studiegrupper etter ”intention-to-treat” prinsippet). Risiko for neonatal morbiditet ved forsøk på middels høy operativ vaginal forløsning var økt sammenliknet med keisersnitt. Også maternell morbiditet var økt både i forhold til alvorlig blødning og forekomst av perinealskade. Overføringsverdien til norske forhold er diskutabel, fordi forekomsten av sfinkterskade var fire ganger hyppigere enn i Norge de senere år 17. Videre var henholdsvis 8 og 15% av alle tang og vakuum forsøk mislykket, dvs forløst med keisersnitt, også dette en høy prevalens sammenlignet med Norge.
Valg av instrument for operativ vaginal forløsning
En Cochrane oversikts-artikkel basert på 32 artikler med totalt 6597 kvinner sammenliknet tang- og vakuumforløsning og forekomsten av perinatal og maternell morbiditet. Oversiktsartikkelen konkluderer at tangforløsning sjeldnere var mislykket enn vacuumforløsning. Metallkopp sviktet sjeldnere enn siliconkopp. Forfatterne konkluderer også at det er behov for ulike instrumenter til ulike kliniske situasjoner. Opplæring og utdanning av fødselsleger er viktig for å oppnå lavest mulig forekomst av komplikasjoner for mor og barn. Fødselsleger bør velge det instrument han/hun behersker og er kompetent for å gjennomføre. 18
Cochrane oversikten konkluderte at tangforløsning var assosiert med økt risiko for anal sfinkterskade og andre perineale skader sammenliknet med vakuumforløsning18. Tangforløsning var assosiert med økt risiko for ansiktsskader 18. Det var ingen forskjell i Apgar-score, innleggelse på nyfødtavdeling, neonatal mortalitet eller alvorlig neonatal morbiditet18.
I en populasjonsbasert oversiktsartikkel 19 studerte man forekomst og risiko for neonatale intrakranielle skader, nerveskader og nevrologiske sekvele ved operative vaginale forløsninger. Studien viste økt forekomst og risiko for brachial plexus-skade og nervus facialis-skade ved tangforløsning sammenliknet med vakuumforløsning. Det var ingen signifikant forskjell ved forekomst av intrakraniell blødning mellom vakuum- (1/860) og tangforløsning (1/664), men en signifikant økt forekomst og risiko for alle studerte blødningskomplikasjoner for den nyfødte ved sekvensiell instrumentering (1/256).
En sammenligning av middels høy vakuum og tang med keisersnitt fant høyere forekomst av perinatal morbiditet ved vakuumforløsning utført på indikasjon truende asfyksi, og større maternell morbiditet ved tangforløsning 16.
Medisinske tilstander hos mor
Fordelene med forkortning av trykketid/unngåelse av maternell Valsalva i særlige tilfeller (se «indikasjon for operativ vaginal forløsning») er gjennomgående ikke sterkt evidensbaserte, men fremstår klinisk fornuftige. Dersom en kvinne har en refraktær hypertensjon, vil det å unngå økt buktrykk være i tråd med generelle medisinske råd til en slik pasientgruppe. Blodbårne infeksjonssykdommer er ikke kontraindikasjon for vaginal operativ forløsning. Tang bør antagelig velges foran vakuum, men god evidens foreligger ikke.
Føtale tilstander
Blødersykdommer hos foster (f.eks alloimmun trombocytopeni) eller skjelettdysplasier er relative kontraindikasjoner som ikke er evidensbaserte, men logiske 1. I en RCT hvor man sammenlignet vakuum- og tangforløsning fant man ikke økt risiko for hemoragi forbundet med vakuum 20. Vakuum er kontraindisert ved ansiktspresentasjon.
Prematuritet: Det har vært foreslått forsiktighet ved bruk av vakuum før uke 36 grunnet risiko for subgalealt hematom og intrakraniell blødning 1, mens en mindre case-control studie ikke konkluderte slik 21. Fordi risikoen forblir uavklart bør man velge tang om mulig, og dersom vakuumforløsning utføres, bør det gjøres av erfaren fødselslege. Før 34 uker bør vakuumforløsning unngås, fordi premature barn har økt risiko for kefalhematom, intrakraniell hemoragi, subgalealt hematom og alvorlig neonatal ikterus (kernikterus). 1
Sekvensiell instrumentbruk
Bruk av mer enn ett instrument ved vaginal operativ forløsning kalles for sekvensielt bruk. Disse forløsninger er beheftet med økt maternell og neonatal morbiditet 19, 22. Cochrane-oversikten 18 angis det at det er indirekte evidens for at mislykket vakuum etterfulgt av tang øker sannsynligheten for vellykket forløsning, men at tang etterfulgt av vakuum kan være assosiert med økt risiko for mor og barn, herunder risiko for alvorlig intrakraniell blødning. Dette støttes også av en liten kanadisk kohortstudie av 288 mislykkede vakuumforsøk, der man hadde en 80% suksess-rate med påfølgende tangforsøk, uten noen subgaleale hematomer, intrakraniell blødning eller skallefraktur 23.
Ved mislykket forsøk på vakuumekstraksjon kan tangforsøk vurderes av erfaren fødselslege før en går videre til keisersnitt, særlig dersom man mistenker at årsaken til at man mislykkes med vakuum er dårlige rier eller dårlig etablert vakuum (f.eks pga stor fostersvulst). Dersom man konverterer til nytt instrument, bør det være descens på de første dragene. Risiko for komplikasjoner ved operativ vaginal forløsning øker med antall drag og tiden som går.
Utførelse
Episiotomi
Det finnes ingen RCT som sammenligner episiotomi vs ingen episiotomi ved vaginal operativ forløsning. I en pilot RCT uten tilstrekkelig styrke fant man ingen signifikant forskjell i forekomst av anal sfinkterskade ved rutinemessig vs restriktiv bruk av episiotomi (8,1% vs 10,9%) 24.
En systematisk og metaanalyse viser tydelig beskyttende effekt av episiotomi ved vakuumforløsning med en risikoreduksjon på 50% 25. Denne effekten ble også sett i en observasjonell studie med 40.000 fødsler hvor god kommunikasjon, perineal tøying og mediolateral episiotomi ved tangforløsning reduserte forekomsten av sfinkterruptur for både vakuum og tang 26.
I Norge har man vist at et opplæringsprogram i perineumstøtte, forløsningsteknikk og liberal bruk av episiotomi reduserer forekomsten av sfinkterskade 27, og ettersom Norge har blant de laveste forekomstene av sfinkterskade i verden, vil dette være en rimelig tilnærming å fortsette med. For at episiotomi skal ha en beskyttende effekt skal den legges i en minst 60 graders vinkel fra midtlinjen når perineum er lett tøyd 28.
En stor retrospektiv kohortstudie av kvinner som fødte vaginalt etter en tidligere fødsel med sfinkterskade viste en 80% redusert risiko for gjentatt sfinkterskade ved anleggelse av episiotomi 29.
Vakuumforløsning
Fordeler: Vakuum er forbundet med mindre maternell morbiditet i form av anal sfinkterskade, levatorskade og vaginalrifter. Vakuum er et passivt rotasjonsinstrument, som gjør det egnet til rotasjon av fosterhodet i situasjoner der vanlig ekstraksjonstang ikke vil være mulig eller vanskelig å applisere.
Ulemper: Vakuum er i større grad enn tang avhengig av gode rier, og vil påvirkes av grad av konfigurasjon og fødselssvulst på fosterhodet. Vakuum mislykkes derfor oftere enn tang, og dette må tas med i overveielsen av valg av instrument, da sekvensiell forløsning er forbundet med høyere maternell og føtal morbiditet (se sekvensiell forløsning).
Kontraindikasjoner:
- Ansiktspresentasjon
- Gestasjonsalder <34 uker
- Bindevevssykdommer hos mor eller far (Marfan, Ehler Danlos)
Relative kontraindikasjoner:
- Uavklart risiko for foster ved gestasjonsalder 34-36 uker
- Mistanke om føtal hemofili/trombocytopeni
- Skjelettdysplasier hos foster (f.eks osteogenesis imperfecta)
- Blodbårne infeksjonssykdommer hos mor (hepatitt, HIV)
Vakuummodeller:
Det finnes forskjellige modeller i bruk:
- Rigide sugekopper: metall (Bird, Fig 6C og D og Malmstrøm Fig. 6B), hard plast (KIWI® cup, Fig. 6A)
- Myke sugekopper: silikon
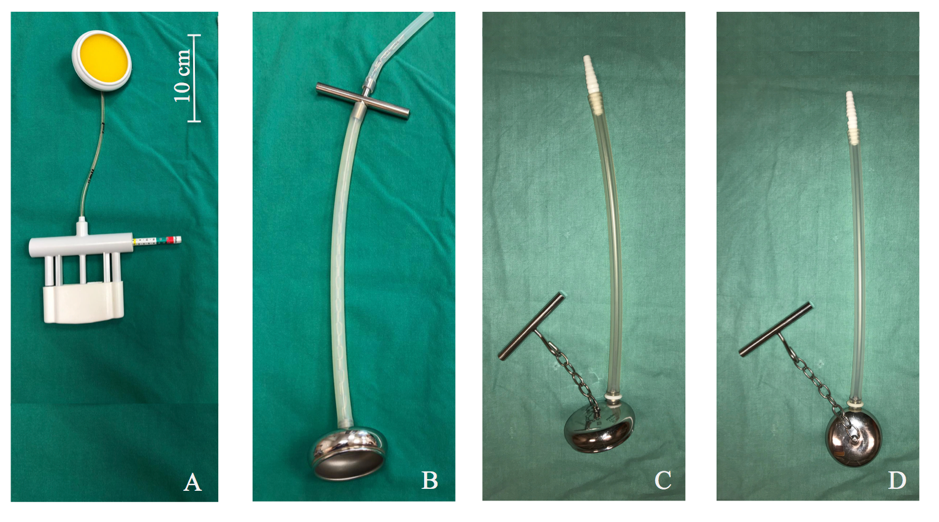
Valg av kopp: Hard metallkopp har høyest suksessrate 18 og hos terminbarn lav risiko for alvorlige komplikasjoner (se «komplikasjoner» under). Kopp nr 6 bør fortrinnsvis velges ved god nok plass vaginalt. Dette fordi jo større kopp, desto mer fordeles undertrykket over et større område på fosterhodet. Dette gir bedre hold for koppen, og reduserer antagelig risiko for komplikasjon hos fosteret.
Ved occiput posterior posisjon velges fortrinnsvis spesiallagede kopper med slangen til siden, som fasiliteter optimal plassering av koppen. Anlegges vanlig occiput anterior-kopp vil slangen oftere få knekk på seg grunnet koppens plassering, og øke sjansen for koppglipp. Dersom barnet roterer ved drag, kan det enkelte ganger være nødvendig å bytte fra occiput posterior kopp til occiput anterior-kopp, da knekk på slangen kan forekomme etter at fosterhodet har rotert. Hos premature kan man velge myk silikonkopp fremfor hard metallkopp.
Kiwi-koppen i hard plast finnes kun i størrelse 5. Den er designmessig egnet for anleggelse på både occiput anterior og occiput posterior innstillinger, men forløsning med Kiwi-kopp mislykkes oftere enn metallkopper, og individuell vurdering på forhånd er derfor viktig.
Teknikk:
- Vakuumsystemet sjekkes før inngrepets start (koppstørrelse, håndtak passer, vakuumpumpen virker)
- Analgesi anlegges (lokal infiltrasjon, pudendal vurderes)
- Koppen tilstrebes anlagt over fleksjonspunktet (koppens sentrum skal ligge ca 3 cm foran lille fontanelle).
- Senk trykket til 0,2 kg/cm2 (20 kPa), sjekk for interponert maternelt vev
- Senk trykket til 0,8 kg/cm2 (80 kPa), sjekk på nytt for interponert maternelt vev
- Risynkron traksjon mens mor trykker, i fødselskanalens retning (J form)
- Mediolateral (eller lateral episiotomi) anlegges senest når hodet buker. Erfaren fødselslege kan gjøre individuell vurdering av om episiotomi skal anlegges.
- Perineum støttes aktivt under forløsning av hodet. Hodet bør under normale omstendigheter forløses over minimum 2 rier for å gi tid til tøying av perineum og redusere krafteffekten på vevet
Sikkerhet:
- Koppen bør ikke aktivt roteres, det kan medføre skalplacerasjon. All rotasjon skal foregå passivt i forbindelse med normal traksjon på hodet.
- Avbryt og konverter til annen forløsningsmetode dersom:
- Det ikke er fremgang på de første 3 dragene
- Forløsning ikke forventes snarligst etter 5. drag
- Koppen glipper for 3. gang (koppen kan reappliseres inntil 2 ganger, så fremt det ikke er synlige skader på fosterets skalp)
- Forløsningen bør være avsluttet innen 20 min.
Tangforløsning
Fordeler
Dersom man lykkes i å applisere tangen, vil forsøk på forløsning lykkes oftere 18, 30 enn ved vakuumforløsning, delvis fordi tang i mindre grad enn vakuum er avhengig av rier og maternell Valsalva. Effekten svekkes ikke av konfigurasjon/mye fødselssvulst på fosterhodet. Dette gjør også at tang er velegnet ved risvekkelse, der maternell vasalva bør unngås og ved behov for rask forløsning. Tang er eneste mulige instrument ved sistkommende hode ved setefødsel, ansiktspresentasjon eller maserert foster, og bør foretrekkes ved premature forløsninger, spesielt før uke 34. Tang anbefales generelt framfor vakuum ved maternell blodbåren infeksjon (hepatitt, HIV)pga lavere risiko for skalptraume (svak evidens).
Ulemper:
Tang er forbundet med høyere forekomst av perineale og vaginale skader, inkludert anal sfinkterskade og levatorskader (se «komplikasjoner»). Tang er et mer krevende instrument å lære rent teknisk, og god supervisjon i opplæringsfasen er viktig.
Kontraindikasjoner:
- Ikke-utslettet mormunn
Relativ kontraindikasjon:
- Mistanke om føtal hemofili/trombocytopeni
- Skjelettdysplasier hos foster (f.eks osteogenesis imperfecta)
Tangmodeller:
Det finnes en rekke forskjellige tangmodeller. Alle tilpasset spesielle formål/teknikker.
De vanligste modeller som benyttes i Norge i dag er:
Simpsons tang (Fig. 2): brukes i utskjæringen, ved lav og ved middels høy tang. Kan av erfaren fødselslege også brukes ved malrotasjon av fosterhodet opp til 45-60 grader. Finnes i prematurversjon, der avstanden mellom bransjene er 65-85mm i stedet for de sedvanlige 90-95mm.
Fig. 2: Simpsons tang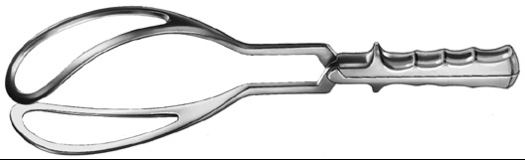
Kiellands tang (Fig. 3): konstruert som rotasjonsinstrument. Kan også brukes til videre ekstraksjon i samme seanse. Benyttes av erfaren fødselslege ved rotasjon fra occiput posterior ("omvendt Kielland teknikk") og ved tverrstand. Har høy suksess rate og lar seg gjennomføre med lav maternell og neonatal morbiditet. 31
Pipers tang (Fig. 4): spesialkonstruert for bruk på sistkommende hode ved seteforløsning.
Wrigleytang (Fig. 5): Utskjæringstang. Finnes i prematurversjon, der avstanden mellom bransjene er 65-85mm i stedet for de sedvanlige 90-95mm.

Teknikk:
- Nøyaktig diagnostikk avfosterhodets nivå og posisjon forutsettes
- Anlegg adekvat analgesi (pudendalblokade foreslås rutinemessig ved tangforløsning)
- Tangen sjekkes ved å samle og låse den.
- Hold tangen opp mot perineum slik du har tenkt å anlegge den. Se på skaftets vinkel, vinkelen skal være lik etter at tangen er applisert.
- Skaftet holdes i et pennegrep, for å hindre overdreven bruk av kraft.
- Anlegg bransjene: Pekefinger og langfinger føres inn og legges mot fosterets parietalben for å lede tåen av tangen. Tommelen plasseres på hælen av tangen, og brukes til å føre tangbransjen på plass.
- Lås tangen og sjekk tangens posisjon. Pilsømmen skal ligge midt mellom skaftene, fenestrasjonen skal være utfylt på begge sider, og skaftene skal tilstrebes å være 3 cm foran lille fontanelle.
- Korriger fosterhodets posisjon dersom det står avveket
- Utfør vektortraksjon i overensstemmelse med fødselskanalen
- Mediolateral (eller lateral) episiotomi anlegges senest når hodet buker
- Forløs hodet over minst 2 rier, og bruk tangen til å kontrollere fosterhodets utskjæringshastighet ved å holde igjen med tangen
- Kontinuerlig støtting av perineum fra hodet står på bekkenbunnen til skuldrene er forløst
Sikkerhet:
- Dersom ingen fremgang på 3 drag, vurder keisersnitt
- Forløsningen bør ikke vare mer enn maksimalt 20 minutter
- Bør ikke etterfølges av vakuum, når tang var anlagt og brukt med gjentatte drag.
Komplikasjoner ved operativ vaginal forløsning
Neonatale komplikasjoner32, 33
Store kohortstudier tyder på at totalt sett er andel alvorlige neonatale komplikasjoner lave og sammenlignbare med keisersnitt i 2. stadium 34.
Subgalealt hematom: Potensielt livstruende komplikasjon, som oppstår hyppigere ved vakuumforløsning (ca 0,5%) enn ved tangforløsning eller keisersnitt 19, 35, 36. Blødningen er mellom aponeurosen og periost, og dermed ikke begrenset av suturlinjene. Palpatorisk fremstår det som en hevelse som er mindre fast enn vanlig fødselssvulst, med konsistens som en litt løs gele. Subgalealt hematom kan være livstruende om det ikke oppdages, og mortalitetsraten i studier er mellom 10-20%. Det er viktig å være klar over at symptomene oftest utvikler seg over timer og dager. Alle forløste barn med stor fødselssvulst bør undersøkes for å vurdere hvorvidt det foreligger subgalealt hematom, og beskjed må gis til barsel dersom fødselslege mener man skal være særlig på vakt.
Intrakraniell blødning: Forekommer i 0,1-0,8% av operative forløsninger 19, 30. I enkelte studier finner man ikke signifikant forskjell mellom tang og vakuum 19, mens i andre er vakuum assosiert med høyere risiko for nevrologisk morbiditet 30. Sekvensiell forløsning øker risiko 19, 22.
Kraniefraktur: Oftest ikke behandlingskrevende med mindre det foreligger vedvarende hematom som ikke resorberes, eller ved nevrologiske utfall. Kanskje noe vanligere med tang 18, 37
Orbita: Milde eksterne oculære skader oppstår i rundt 2% av tangforløsninger 38. Retinablødning skjer i 25% av alle fødsler, men er langt vanligere i forbindelse med operativ vaginal forløsning, og da særlig vakuum 39. Ved 5-års oppfølging fant man normalt syn og ingen langtidssekveler 40.
Skulderdystoci: Skulderdystoci forekommer oftere ved operativ vaginal forløsning enn spontan fødsel, og kanskje noe hyppigere ved vakuumforløsning enn ved tangforløsning 41, 42.
Kefalhematom: Traumatisk subperiostal blødning, som oppstår i 9.4% av vakuum og 5.2% av tang forløsninger 18. Avgrenses av suturlinjene, som dermed begrenser hematomets størrelse. I seg selv ikke behandlingskrevende, men kan gi høyere forekomst av ikterus som krever lysbehandling.
Lacerasjoner/skalpskader: 2-3% av vakuum og tangforløste barn får en skalpskade 18. Antagelig vil forekomsten være lavere ved riktig plassering av kopp, traksjon, praksis innenfor sikkerhetsrammen i forhold til re-applikasjon 43. Ansiktslaserasjoner oppstår oftere i forbindelse med tangforløsning, med en forekomst 1.7% 18.
Nervepareser: Brachialplexusskade oppstår ved 0.4-0.5% av vaginal operative forløsninger 44, men i de fleste tilfeller vil skaden tilheles spontant. Traksjonstraume er tradisjonelt tenkt som etiologi, men andre årsaker er også foreslått. Fascialisparese oppstår i <1% av alle tangforløsninger, og vil i nesten alle tilfeller gå spontant tilbake 45
Maternelle komplikasjoner
Maternell morbiditet inkluderer alle type bløtdelsskader, kort- og langtidssekvele fra disse skadene, samt psykologiske senvirkninger. Sammenlignet med spontan fødsel er operativ vaginal forløsning forbundet med mer smerter, økt risiko for grad 3 og 4 perinealskader, postpartumblødning, urininkontinens- og retensjon og analinkontinens 18, 46-48. I Norge i 2018 var risikoen for sfinkterskade for tangforløsning 6.8%, mot 4.1% for vakuumforløsning 17. Forekomsten ved spontane fødsler var til sammenligning 1.2%. Gjennomgående finnes høyere grad av sfinkterskade ved tangforløsning enn ved vakuumforløsning også i litteraturen 18.
Fødselens forløp og forløsningsmetode har betydning for kvinnens risiko for å utvikle senere urin-og fekalinkontinens, cysto- eller rektocele og/eller prolaps. Det er imidlertid vanskelig å kvantifisere den selvstendige påvirkning fra en instrumentell forløsning. I en longitudinell studie fra Storbritannia sammenlignet man kvinner 5-10 år etter enten vaginal fødsel eller keisersnitt. Spontan vaginal fødsel var forbundet med signifikant mer stressinkontinens enn keisersnitt, og instrumentell forløsning var forbundet med økt risiko for alle bekkenbunnslidelser, særlig prolaps 49. En metaanalyse viser at, sammenlignet med spontan vaginal fødsel, risiko for inkontinenssymptomer i det 1. året postpartumvar signifikant økt ved instrumentell forløsning med tang, men ikke med vakuum 46.
Urininkontinens kan komme sekundært til nerveskade eller bekkenbunnssvakhet. En kanadisk studie fant urininkontinens 6 måneder postpartum hos 26%, uavhengig av forløsningsrute. Sammenlignet med keisersnitt hadde vaginal forløsning høyere forekomst, men tangforløsning hadde ikke signifikant økt risiko for urininkontinens sammenlignet med spontan vaginal fødsel 50. En stor norsk registerstudie viste en høyere risiko for stressinkontinens ved tang, men ikke vakuumforløsning sammenlignet med spontan vaginal fødsel 51.
Tangforløsning er forbundet med økt forekomst av skade på levatormuskulatur 52, og dette er sannsynligvis knyttet til større risiko for genitalt prolaps senere i livet.
Postpartum oppfølging av paret
En norsk studie viste at forløsningsmetode ikke var prediktiv for utvikling av symptomer på posttraumatisk stress 53. Det kan derfor være vanskelig for klinikeren å forutse hvilke pasienter som har hatt en traumatisk fødselsopplevelse. Det foreligger ikke evidens for at postpartumsamtale gir mindre psykologiske langtidstraumer eller reduksjon i fødselsangst 54, men det virker medisinskfaglig og mellommenneskelig fornuftig at man tilbyr paret en gjennomgang av fødselen i ettertid.
Opplæring i operativ vaginal forløsning (modifisert etter 3)
Strukturert opplæring gir bedre ferdigheter 27, 55, og fødeavdelingen bør regelmessig arrangere undervisnings- og treningsmuligheter for leger i spesialisering.
Trening på fantomer bør forutgå klinisk opplæring. RCOGs e-læringsportal StratOG (stratog.rcog.org.uk) inneholder nyttige læringsverktøy, men det er viktig at det også organiseres opplæring på fantomer, slik at opplæringen tilpasses norske forhold.
Referanser
1. RCOG. Operative vaginal delivery.Green-top Guideline No.26. 2011 [cited; Available from: https://www.rcog.org.uk/globalassets/documents/guidelines/gtg_26.pdf
2. Committee on Practice B-O. ACOG Practice Bulletin No. 154: Operative Vaginal Delivery. Obstet Gynecol. 2015 Nov;126(5):e56-65.
3. DSOG guideline: Instrumental vaginal delivery. 2015 [cited 191027]; Available from: https://static1.squarespace.com/static/5467abcce4b056d72594db79/t/553e82cbe4b06a7f9e564288/1430160075639/150424+Instrumentel+vaginal+forl%C3%B8sning+DSOG+Final2015+%282%29.pdf
4. Hobson S, Cassell K, Windrim R, Cargill Y. No. 381-Assisted Vaginal Birth. J Obstet Gynaecol Can. 2019 Jun;41(6):870-82.
5. American College of Obstetricians and Gynecologists. Obstetric forceps.ACOG Committee Opinion No.: 59. Washington; 1988.
6. Akmal S, Kametas N, Tsoi E, Hargreaves C, Nicolaides KH. Comparison of transvaginal digital examination with intrapartum sonography to determine fetal head position before instrumental delivery. Ultrasound Obstet Gynecol. 2003 May;21(5):437-40.
7. Eggebo TM, Heien C, Okland I, Gjessing LK, Romundstad P, Salvesen KA. Ultrasound assessment of fetal head-perineum distance before induction of labor. Ultrasound Obstet Gynecol. 2008 Aug;32(2):199-204.
8. Olah KS. Reversal of the decision for caesarean section in the second stage of labour on the basis of consultant vaginal assessment. J Obstet Gynaecol. 2005 Feb;25(2):115-6.
9. Allen VM, O'Connell CM, Baskett TF. Maternal and perinatal morbidity of caesarean delivery at full cervical dilatation compared with caesarean delivery in the first stage of labour. BJOG. 2005 Jul;112(7):986-90.
10. Selo-Ojeme D, Sathiyathasan S, Fayyaz M. Caesarean delivery at full cervical dilatation versus caesarean delivery in the first stage of labour: comparison of maternal and perinatal morbidity. Arch Gynecol Obstet. 2008 Sep;278(3):245-9.
11. McKelvey A, Ashe R, McKenna D, Roberts R. Caesarean section in the second stage of labour: a retrospective review of obstetric setting and morbidity. J Obstet Gynaecol. 2010 Apr;30(3):264-7.
12. Vousden N, Cargill Z, Briley A, Tydeman G, Shennan AH. Caesarean section at full dilatation: incidence, impact and current management. The Obstetrician & Gynaecologist. 2014;16(3):199-205.
13. Wood SL, Tang S, Crawford S. Cesarean delivery in the second stage of labor and the risk of subsequent premature birth. Am J Obstet Gynecol. 2017 Jul;217(1):63 e1- e10.
14. Watson HA, Carter J, David AL, Seed PT, Shennan AH. Full dilation cesarean section: a risk factor for recurrent second-trimester loss and preterm birth. Acta Obstet Gynecol Scand. 2017 Sep;96(9):1100-5.
15. Murphy DJ, Liebling RE, Verity L, Swingler R, Patel R. Early maternal and neonatal morbidity associated with operative delivery in second stage of labour: a cohort study. Lancet. 2001 Oct 13;358(9289):1203-7.
16. Muraca GM, Skoll A, Lisonkova S, Sabr Y, Brant R, Cundiff GW, et al. Perinatal and maternal morbidity and mortality among term singletons following midcavity operative vaginal delivery versus caesarean delivery. BJOG. 2018 May;125(6):693-702.
17. Medisinsk Fødselsregister, statistikkbank. [cited 2018 27.10.2019]; Available from: http://mfr-nesstar.uib.no/mfr/
18. O'Mahony F, Hofmeyr GJ, Menon V. Choice of instruments for assisted vaginal delivery. Cochrane Database Syst Rev. 2010(11):CD005455.
19. Towner D, Castro MA, Eby-Wilkens E, Gilbert WM. Effect of mode of delivery in nulliparous women on neonatal intracranial injury. N Engl J Med. 1999 Dec 2;341(23):1709-14.
20. Johanson R, Pusey J, Livera N, Jones P. North Staffordshire/Wigan assisted delivery trial. Br J Obstet Gynaecol. 1989 May;96(5):537-44.
21. Morales R, Adair CD, Sanchez-Ramos L, Gaudier FL. Vacuum extraction of preterm infants with birth weights of 1,500-2,499 grams. J Reprod Med. 1995 Feb;40(2):127-30.
22. Murphy DJ, Liebling RE, Patel R, Verity L, Swingler R. Cohort study of operative delivery in the second stage of labour and standard of obstetric care. BJOG. 2003 Jun;110(6):610-5.
23. Edgar DC, Baskett TF, Young DC, O'Connell CM, Fanning CA. Neonatal outcome following failed Kiwi OmniCup vacuum extraction. J Obstet Gynaecol Can. 2012 Jul;34(7):620-5.
24. Murphy DJ, Macleod M, Bahl R, Goyder K, Howarth L, Strachan B. A randomised controlled trial of routine versus restrictive use of episiotomy at operative vaginal delivery: a multicentre pilot study. BJOG. 2008 Dec;115(13):1695-702; discussion 702-3.
25. Lund NS, Persson LK, Jango H, Gommesen D, Westergaard HB. Episiotomy in vacuum-assisted delivery affects the risk of obstetric anal sphincter injury: a systematic review and meta-analysis. Eur J Obstet Gynecol Reprod Biol. 2016 Dec;207:193-9.
26. Stedenfeldt M, Pirhonen J, Blix E, Wilsgaard T, Vonen B, Oian P. Anal incontinence, urinary incontinence and sexual problems in primiparous women - a comparison between women with episiotomy only and women with episiotomy and obstetric anal sphincter injury. BMC Womens Health. 2014 Dec 16;14:157.
27. Laine K, Pirhonen T, Rolland R, Pirhonen J. Decreasing the incidence of anal sphincter tears during delivery. Obstet Gynecol. 2008 May;111(5):1053-7.
28. RCOG: Third- and Fourth-degree Perineal Tears, Management (Green-top Guideline No. 29). 2015 [cited 28.10.19]; Available from: https://www.rcog.org.uk/globalassets/documents/guidelines/gtg-29.pdf
29. D'Souza JC, Monga A, Tincello DG, Sultan AH, Thakar R, Hillard TC, et al. Maternal outcomes in subsequent delivery after previous obstetric anal sphincter injury (OASI): a multi-centre retrospective cohort study. Int Urogynecol J. 2019 Jun 22.
30. Werner EF, Janevic TM, Illuzzi J, Funai EF, Savitz DA, Lipkind HS. Mode of delivery in nulliparous women and neonatal intracranial injury. Obstet Gynecol. 2011 Dec;118(6):1239-46.
31. Tempest N, Hart A, Walkinshaw S, Hapangama DK. A re-evaluation of the role of rotational forceps: retrospective comparison of maternal and perinatal outcomes following different methods of birth for malposition in the second stage of labour. BJOG: An International Journal of Obstetrics & Gynaecology. 2013:DOI: 10.1111/471-0528.12199.
32. Doumouchtsis SK, Arulkumaran S. Head injuries after instrumental vaginal deliveries. Curr Opin Obstet Gynecol. 2006 Apr;18(2):129-34.
33. Towner DR, Ciotti MC. Operative vaginal delivery: a cause of birth injury or is it? Clin Obstet Gynecol. 2007 Sep;50(3):563-81.
34. Walsh CA, Robson M, McAuliffe FM. Mode of delivery at term and adverse neonatal outcomes. Obstet Gynecol. 2013 Jan;121(1):122-8.
35. Baskett TF, Fanning CA, Young DC. A prospective observational study of 1000 vacuum assisted deliveries with the OmniCup device. J Obstet Gynaecol Can. 2008 Jul;30(7):573-80.
36. Plauche WC. Subgaleal hematoma. A complication of instrumental delivery. JAMA. 1980 Oct 3;244(14):1597-8.
37. Dupuis O, Silveira R, Dupont C, Mottolese C, Kahn P, Dittmar A, et al. Comparison of "instrument-associated" and "spontaneous" obstetric depressed skull fractures in a cohort of 68 neonates. Am J Obstet Gynecol. 2005 Jan;192(1):165-70.
38. Holden R, Morsman DG, Davidek GM, O'Connor GM, Coles EC, Dawson AJ. External ocular trauma in instrumental and normal deliveries. Br J Obstet Gynaecol. 1992 Feb;99(2):132-4.
39. Watts P, Maguire S, Kwok T, Talabani B, Mann M, Wiener J, et al. Newborn retinal hemorrhages: a systematic review. J AAPOS. 2013 Feb;17(1):70-8.
40. Johanson RB, Heycock E, Carter J, Sultan AH, Walklate K, Jones PW. Maternal and child health after assisted vaginal delivery: five-year follow up of a randomised controlled study comparing forceps and ventouse. Br J Obstet Gynaecol. 1999 Jun;106(6):544-9.
41. Demissie K, Rhoads GG, Smulian JC, Balasubramanian BA, Gandhi K, Joseph KS, et al. Operative vaginal delivery and neonatal and infant adverse outcomes: population based retrospective analysis. BMJ. 2004 Jul 3;329(7456):24-9.
42. Caughey AB, Sandberg PL, Zlatnik MG, Thiet MP, Parer JT, Laros RK, Jr. Forceps compared with vacuum: rates of neonatal and maternal morbidity. Obstet Gynecol. 2005 Nov;106(5 Pt 1):908-12.
43. Vacca A. Vacuum-assisted delivery: an analysis of traction force and maternal and neonatal outcomes. Aust N Z J Obstet Gynaecol. 2006 Apr;46(2):124-7.
44. Gilbert WM, Nesbitt TS, Danielsen B. Associated factors in 1611 cases of brachial plexus injury. Obstet Gynecol. 1999 Apr;93(4):536-40.
45. Falco NA, Eriksson E. Facial nerve palsy in the newborn: incidence and outcome. Plast Reconstr Surg. 1990 Jan;85(1):1-4.
46. Pretlove SJ, Thompson PJ, Toozs-Hobson PM, Radley S, Khan KS. Does the mode of delivery predispose women to anal incontinence in the first year postpartum? A comparative systematic review. BJOG. 2008 Mar;115(4):421-34.
47. Liu S, Heaman M, Joseph KS, Liston RM, Huang L, Sauve R, et al. Risk of maternal postpartum readmission associated with mode of delivery. Obstet Gynecol. 2005 Apr;105(4):836-42.
48. Friedman AM, Ananth CV, Prendergast E, D'Alton ME, Wright JD. Evaluation of third-degree and fourth-degree laceration rates as quality indicators. Obstet Gynecol. 2015 Apr;125(4):927-37.
49. Handa VL, Blomquist JL, Knoepp LR, Hoskey KA, McDermott KC, Munoz A. Pelvic floor disorders 5-10 years after vaginal or cesarean childbirth. Obstet Gynecol. 2011 Oct;118(4):777-84.
50. Farrell SA, Allen VM, Baskett TF. Parturition and urinary incontinence in primiparas. Obstet Gynecol. 2001 Mar;97(3):350-6.
51. Tahtinen RM, Cartwright R, Vernooij RWM, Rortveit G, Hunskaar S, Guyatt GH, et al. Long-term risks of stress and urgency urinary incontinence after different vaginal delivery modes. Am J Obstet Gynecol. 2019 Feb;220(2):181 e1- e8.
52. Friedman T, Eslick GD, Dietz HP. Delivery mode and the risk of levator muscle avulsion: a meta-analysis. Int Urogynecol J. 2019 Jun;30(6):901-7.
53. Adams SS, Eberhard-Gran M, Sandvik AR, Eskild A. Mode of delivery and postpartum emotional distress: a cohort study of 55,814 women. BJOG. 2012 Feb;119(3):298-305.
54. Small R, Lumley J, Donohue L, Potter A, Waldenstrom U. Randomised controlled trial of midwife led debriefing to reduce maternal depression after operative childbirth. BMJ. 2000 Oct 28;321(7268):1043-7.
55. Hotton E, O'Brien S, Draycott TJ. Skills training for operative vaginal birth. Best practice & research. 2019 Apr;56:11-22.