Revidert etter guidelinemøte april 2023
Anbefalinger
- Det anbefales at kvinner som står på teratogene medikamenter er informert om risikoen og har en sikker prevensjon
- Det anbefales at svangerskapet planlegges i en periode hvor sykdommen har vært i remisjon i >6mnd (II)
- Det foreslås at gravide med aktiv inflammatorisk tarmsykdom henvises til spesialisthelsetjenesten ved påvist svangerskap og risikofaktorer, og håndteres i felleskap mellom obstetriker, gastroenterolog, fastlege og jordmor, evt gastrokirurg og revmatolog.(IV)
- Det foreslås samtale med obstetriker prekonsepsjonelt eller i første trimester hos kvinner med aktiv sykdom, brukt av biologiske legemidler, tidligere perineal sykdom eller bekkenkirurgi for kartlegging av risiko og planlegging av svangerskapsoppfølging (IV)
- Peroral jern kan forverre symptomer ved IBD og foreslås ikke brukt (IV)
- Det foreslås at stomisykepleier involveres for å hjelpe til med håndtering av stomiforandringer i svangerskapet. (IV)
- Det anbefales planlagt keisersnitt hos kvinner med Mb.Chron OG aktiv perianal sykdom. (III)
Søkestrategi:
Uptodate, Pubmed, Cochrane database, European Chron’s and colitis organisation (ECCO), American gastroenterologist association.
Søkeord for app versjonen
IBD, inflammatorisk tarmsykdom, Chron, kolitt, ulcerøs kolitt, tarm, stomi, fistel, abscess
Definisjoner
Inflammatoriske tarmsykdommer (IBD) består av to sykdommer: Ulcerøs kolitt (UC) og Chrons sykdom (MbC). De har delvis overlappende og delvis unike manifestasjoner.
Ulcerøs kolitt
Ulcerøs kolitt er en tilbakevendende inflammasjonstilstand som rammer tykktarmsslimhinnen. Den affiserer alltid nedre del av tykktarmen og strekker seg i varierende grad proksimalt. I sjeldne tilfeller kan også distale del av tynntarm være affisert. Diaré, slim, puss og blod er vanlige symptomer og kan ofte etterligne andre tarmsykdommer av infeksiøs eller ikke-infeksiøs årsak. Sykdommen affiserer menn og kvinner i like stor grad, og i hovedsak i fertil alder (15 - 40år). Ca 2-3 promille av befolkningen er affisert. UC er en autoimmun sykdom, hvor stressituasjoner kan forverre plagene. 10-25 % av alle med UC har også ekstraintestinale plager (artritt, uveitt, lever, osteoporose, dermatitt, anemi, nyrestein). Coloskopi med biopsi er diagnostisk.
Endelig behandling er kirurgi, men de fleste klarer å holde tilstanden i sjakk med medikamentell behandling. Lav FODMAP diett kan ha positiv effekt. Ved fulminant kolitt/toksisk megakolon er kolektomi anbefalt behandling.
Chrons sykdom
Morbus Chron, eller Chrons sykdom, er en kronisk tilbakevendende inflammasjonstilstand som kan affisere hele GI tractus fra munnhule til perianalområdet. Den innehar en transmural inflammasjon og kan affisere avbrutte deler av GI tractus, noe som gir opphav til en rekke kliniske manifestasjoner av tilstanden. Den vanligste delen av tarm som affiseres er terminale ileum. Ca 1/3 har perianal sykdom. Fatigue, diare, magesmerter, vekttap og feber kjennetegner MbC og pasienten kan ha hatt symptomer i lengre tid før diagnosen settes. Rektal blødning i varierende grad forekommer. Tilstanden er beryktet for sin evne til fistulering og abscessdannelser både intraabdominalt og perianalt. Ekstraintestinale manifestasjoner forekommer som ved UC. Behandlingen er medikamentell, men en stor andel kvinner med MbC gjennomgår ett eller flere kirurgiske inngrep i løpet av livet enten pga abscesser, fistler eller andre komplikasjoner. Calprotektin i feces kan måles for å vurdere sykdomsaktivitet ved begge tilstandene.
Fertilitet
Studier viser lavere fødselsrate hos kvinner med IBD sammenlignet med bakgrunnsbefolkningen. Trolig er dette selvvalgt (1) Det er ingen evidens for at medikamenter involvert i behandling av IBD hos kvinner reduserer fertiliteten (2).
Perianal sykdom kan gi dysparuni, mens inflammasjon i bekkenet kan involvere eggledere, begge disse tilstandene kan lede til redusert fertilitet. Kirurgi i det lille bekkenet er assosiert med nedsatt fertilitet, men også redusert suksessrate ved assistert befruktning (3).
Prekonsepsjonelt
- Barn av kvinner (og menn) med IBD har noe økt risiko for å utvikle IBD senere i livet. Dersom begge foreldre har IBD er risikoen betydelig økt (opp mot 30% livstidsrisiko) for at barnet også utvikler IBD. (4, 5)
- Det er ikke påvist at IBD hos mor i seg selv øker risikoen for misdannelser
- Det anbefales stabil sykdom i minimum 6 mnd før konsepsjon (6).
- Det anbefales oppstart av Folsyre i forkant av planlagt svangerskap som hos alle kvinner. Trolig har kvinner med IBD nytte av noe høyere dose enn bakgrunns befolkningen. Ved samtidig bruk av Sulfasalazin foreslås 2mg folsyre/døgn (4).
Det er ingen holdepunkter for at per oral antikonsepsjon påvirker IBD, men kan tenkes å ha nedsatt effekt ved utbredt tarmreseksjon eller aktiv inflammasjon. Østrogenfri prevensjon foretrekkes pga tromboserisiko (7).
I svangerskapet
IBDs innvirkning på graviditeten:
- Aktiv sykdom pre-konsepsjonelt øker risiko for sykdomsaktivitet i svangerskapet. Det foreligger økt forekomst av SGA, preterm fødsel og blødninger i svangerskapet. Risiko samsvarer med sykdomsaktivitet og er størst ved MbC (8)
- Ved aktiv sykdom, bruk av biologiske legemidler, nåværende eller tidligere perineal sykdom og/eller bekkenkirurgi foreslås samtale med obstetriker prekonsepsjonelt evt. i 1. trimester, for kartlegging av risikofaktorer og planlegging av svangerskapsoppfølging.
- Ved vedvarende remisjon i svangerskapet enten spontant eller ved hjelp av ikke-biologiske legemidler er risiko for uheldige svangerskapsutfall sammenlignbart med kvinner uten IBD og kan følges i primærhelsetjenesten. (Ny 2023)
- Tilvekstkontroller foreslås i uke 28 og 36 ved aktiv sykdom, hyppigere ved behov.
- Det foreligger oftere jernmangel og peroral jern tolereres ofte dårlig. Parenteral administrering bør vurderes ved behov for jernsubstitusjon, med mindre det foreligger kontraindikasjoner for dette. (9).
Graviditetens innvirkning på IBD:
- Dersom befruktning skjer på et tidspunkt med lav sykdomsaktivitet, er risiko for residiv den samme som hos ikke-gravide, dvs ca 1/3 kvinner.
- Kvinner med UC har noe oftere tilbakefall i svangerskapet enn hos de med MbC uten at dette gjenspeiles i økning av negative svangerskapsutfall (10).
- Ca 1/3 kvinner opplever tilbakefall post partum og man antar at en del av disse er relatert til underbehandling og frykt for overføring av medikamenter til morsmelk.
Forløsning
Vurdering av forløsningsmetode er i all hovedsak basert på vanlige obstetriske indikasjoner. Hos kvinner med tidligere affeksjon av perineum, perianalt eller plan for bekkenkirurgi med ileoanal pouch eller anastomose, foreslås forløsningsmetode diskutert med kolorektalkirurg med erfaring i håndtering av gravide.
- Aktiv perianal sykdom – det anbefales sectio (11).
- Tidligere perianal sykdom – det foreslås vaginal fødsel med mindre det er utført omfattende fisteloperasjoner (rektovaginal fistel).
- Hos kvinner som har, eller som kan være kandidat for å få, ileoanal anastomose eller J-pouch – bør beslutning om fødselsmåte tas i samråd med pasient og erfaren gastrokirurg. Paritet, estimert fosterstørrelse, fosterleie, komorbiditet og evt preterm fødsel må innvirke på valget. Kvinner med IBD utvikler oftere inkontinens ved komplisert vaginal fødsel, relatert til funksjon i både sfinkter, bekkenbunn og nerver. Hos multipara er nok vaginal fødsel å foretrekke (12). Hos førstegangsfødende bør man ha lav terskel for keisersnitt både elektivt og akutt ved protraherte forløp.
- Stomi - vaginal fødsel
- Induksjon og operative forløsninger på vanlige obstetriske indikasjoner.
- Episiotomi anbefales ikke rutinemessig, men på indikasjon truende perineal ruptur eller ved operativ vaginal forløsning ved behov.
- Traumer i fødselskanalen øker ikke risiko for de novo perianal affeksjon av MbC
- Ved keisersnitt er det ingen evidens for foretrukket snittføring i bukvegg hos kvinner med tidligere laparotomi med lengdesnitt. Risiko for adheranser, kosmetisk resultat og pasientens preferanse tas med i vurderingen. Lavt tverrsnitt i bukvegg har lavere risiko for postoperative komplikasjoner enn lengdesnitt (13)
Stomi
Svangerskap og fødsel hos kvinner med stomi forløper generelt ukomplisert, men tarmobstruksjon er beskrevet. Det er noe økt risiko for parastomale hernier og stomaprolaps, men de fleste endringer er i form av høyde og bredde som sammen med utfordrende tilgang kan gi lekkasje. Det foreslås at stomisykepleier involveres ved behov da det kan bli nødvendig med tilpassing av utstyr. Stomi med høy produksjon gir økt væsketap og man må ha lavere terskel for innleggelse ved f.eks hyperemesis gravidarum. Stomi i seg selv er ikke indikasjon for keisersnitt. (14)
Amming
Det er ingen holdepunkter for at amming virker negativt inn på sykdomsaktivitet, men det er en større andel av kvinner med IBD som ikke ammer /ammer kortere (15).
Det er vanskeligere for kvinner med hyppige tømminger, evt stomi, å holde en god væskebalanse ved samtidig amming. Dette er viktig å være obs på i barsel.
Tromboserisiko
IBD er en protrombotisk tilstand, men er alene ikke grunn til forebyggende lavmolekulært heparin (LMWH) behandling. Ved tilbakefall som krever hospitalisering bør man gjøre en risikovurdering mtp tromboembolisk sykdom (4).
Komplikasjoner
Refraktær kolitt, perforasjon, abscess, bløding og ileus må opereres som hos ikke-gravide. Annen kirurgi utsettes optimalt sett til etter svangerskapet eller til 2. trimester.
Endoskopiske undersøkelser i svangerskapet kan gjennomføres på god indikasjon, men studier mangler på slike undersøkelser hos gravide. Man anslår risikoen som liten, spesielt fleksibel sigmoidoskopi
Ved forverring av sykdom etter svangerskapsuke 36+6 bør man vurdere induksjon av fødsel før oppstart av medikamentell behandling da høydose kortikosteroider da stort sett vil være førstevalg med påfølgende risiko for negativ påvirkning på svangerskap og foster. (Ny 2023)
Medikamenter
Generelt må risiko for sykdomsaktivitet veies opp mot risiko ved medikamentbruk. Det kommer stadig nye, spesielt biologiske, legemidler og dets erfaring i bruk hos gravide og ammende øker. Listen under er ikke utfyllende, men ment som en veiledende guide. Den kan selvsagt fravikes dersom kliniker mener at det er hensiktsmessig men bør begrunnes i kvinnens journal.
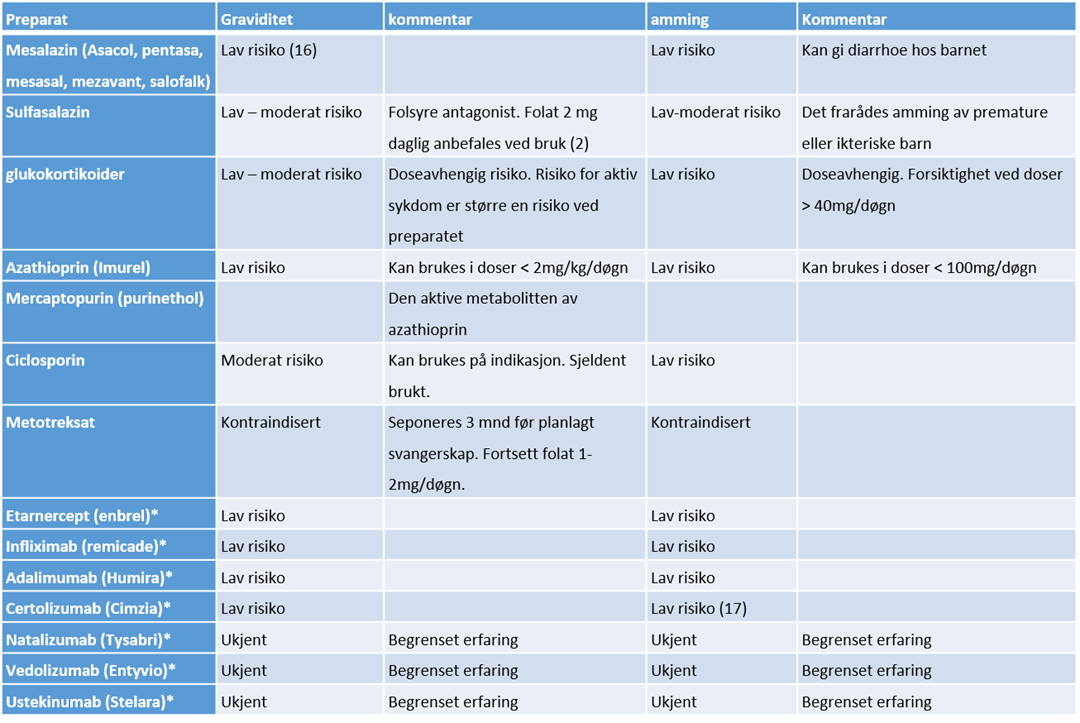
*Generelt for immunmodulerende midler:
- Bruk i 3. trimester må vurderes basert på sykdomsaktivitet og halveringstid til aktuelt preparat (7).
- Langtidseffekter hos barnet ved bruk av immunmodulerende midler er ikke kjent, men man har til nå ikke sett negative effekter utover noe økt risiko for infeksjoner i nyfødtperioden. Levende vaksiner skal ikke gis til barn de første 6 levemånedene født av kvinner som har brukt anti TNF/biologiske midler etter svangerskapsuke 22 pga risiko for infeksjon. BCG vaksine skal ikke gis de første 12 levemånedene hos disse. (ny 2023)
- Utskillelse i morsmelk er liten, og peroral absorpsjon er usikker. Man har ikke sett negative utfall.
Referanser
1. Tavernier N, Fumery M, Peyrin-Biroulet L, Colombel JF, Gower-Rousseau C. Systematic review: fertility in non-surgically treated inflammatory bowel disease. Aliment Pharmacol Ther. 2013;38(8):847-53.
2. van der Woude CJ, Ardizzone S, Bengtson MB, Fiorino G, Fraser G, Katsanos K, et al. The second European evidenced-based consensus on reproduction and pregnancy in inflammatory bowel disease. J Crohns Colitis. 2015;9(2):107-24.
3. Norgard BM, Larsen PV, Fedder J, de Silva PS, Larsen MD, Friedman S. Live birth and adverse birth outcomes in women with ulcerative colitis and Crohn's disease receiving assisted reproduction: a 20-year nationwide cohort study. Gut. 2016;65(5):767-76.
4. Torres J, Chaparro M, Julsgaard M, Katsanos K, Zelinkova Z, Agrawal M, et al. European Crohn's and Colitis Guidelines on Sexuality, Fertility, Pregnancy, and Lactation. J Crohns Colitis. 2023;17(1):1-27.
5. Jolving LR, Nielsen J, Beck-Nielsen SS, Nielsen RG, Friedman S, Kesmodel US, et al. The Association Between Maternal Chronic Inflammatory Bowel Disease and Long-term Health Outcomes in Children-A Nationwide Cohort Study. Inflamm Bowel Dis. 2017;23(8):1440-6.
6. Abhyankar A, Ham M, Moss AC. Meta-analysis: the impact of disease activity at conception on disease activity during pregnancy in patients with inflammatory bowel disease. Aliment Pharmacol Ther. 2013;38(5):460-6.
7. Mahadevan U, Robinson C, Bernasko N, Boland B, Chambers C, Dubinsky M, et al. Inflammatory Bowel Disease in Pregnancy Clinical Care Pathway: A Report From the American Gastroenterological Association IBD Parenthood Project Working Group. Am J Obstet Gynecol. 2019;220(4):308-23.
8. Abdul Sultan A, West J, Ban L, Humes D, Tata LJ, Fleming KM, et al. Adverse Pregnancy Outcomes Among Women with Inflammatory Bowel Disease: A Population-Based Study from England. Inflamm Bowel Dis. 2016;22(7):1621-30.
9. Nielsen OH, Soendergaard C, Vikner ME, Weiss G. Rational Management of Iron-Deficiency Anaemia in Inflammatory Bowel Disease. Nutrients. 2018;10(1).
10. de Lima-Karagiannis A, Zelinkova-Detkova Z, van der Woude CJ. The Effects of Active IBD During Pregnancy in the Era of Novel IBD Therapies. Am J Gastroenterol. 2016;111(9):1305-12.
11. Hatch Q, Champagne BJ, Maykel JA, Davis BR, Johnson EK, Bleier JS, et al. Crohn's disease and pregnancy: the impact of perianal disease on delivery methods and complications. Dis Colon Rectum. 2014;57(2):174-8.
12. Foulon A, Dupas JL, Sabbagh C, Chevreau J, Rebibo L, Brazier F, et al. Defining the Most Appropriate Delivery Mode in Women with Inflammatory Bowel Disease: A Systematic Review. Inflamm Bowel Dis. 2017;23(5):712-20.
13. Bickenbach KA, Karanicolas PJ, Ammori JB, Jayaraman S, Winter JM, Fields RC, et al. Up and down or side to side? A systematic review and meta-analysis examining the impact of incision on outcomes after abdominal surgery. Am J Surg. 2013;206(3):400-9.
14. Van Horn C, Barrett P. Pregnancy, delivery, and postpartum experiences of fifty-four women with ostomies. J Wound Ostomy Continence Nurs. 1997;24(3):151-62.
15. Kane S, Lemieux N. The role of breastfeeding in postpartum disease activity in women with inflammatory bowel disease. Am J Gastroenterol. 2005;100(1):102-5.
16. Rahimi R, Nikfar S, Rezaie A, Abdollahi M. Pregnancy outcome in women with inflammatory bowel disease following exposure to 5-aminosalicylic acid drugs: a meta-analysis. Reprod Toxicol. 2008;25(2):271-5.
17. Clowse ME, Forger F, Hwang C, Thorp J, Dolhain RJ, van Tubergen A, et al. Minimal to no transfer of certolizumab pegol into breast milk: results from CRADLE, a prospective, postmarketing, multicentre, pharmacokinetic study. Ann Rheum Dis. 2017;76(11):1890-6.