Anbefalinger
- Alle som arbeider med fødselshjelp skal ved enhver fødsel være forberedt på at det kan bli behov for gjenopplivingstiltak av det nyfødte barnet.
- Nødvendig utstyr for gjenoppliving av nyfødte skal alltid være klargjort.
- Vi anbefaler at nyfødte ikke rutinemessig suges i svelget med mindre det foreligger tykk mekonium eller annet som obstruerer/hindrer fri luftvei
- Vi anbefaler at alle som arbeider med fødselshjelp behersker maskeventilasjon av nyfødte; det viktigste tiltaket ved gjenoppliving av nyfødte.
- Vi anbefaler at det holdes fokus på å holde barnet varmt (normotemperatur) under gjenoppliving
- Vi anbefaler at man starter ventilasjon med 21% oksygen hos barn født ≥ 32 svangerskapsuke (man starter med 30% oksygen til premature < 32 uker).
- Vi anbefaler at man avslutter gjenoppliving etter 15 minutter hvis det nyfødte barnet ikke har vist noen tegn til liv (hjerteaksjon)
- Vi anbefaler at man alltid, dersom et barn har overlevd en alvorlig asfyksi, vurderer om barnet skal tilbys terapeutisk hypotermi.
Søkestrategi
Ikke-systematisk søk i Pubmed; søkeord: perinatal asphyxia, neonatal resuscitation, guidelines. Gjennomgang av internasjonale retningslinjer (ILCOR, European Resusciation Council og Norsk Resuscitasjonsråd) innenfor temaet nyfødtresuscitering.
Definisjon
Ordet asfyksi er gresk og betyr egentlig «uten puls». I klinisk praksis er asfyksi en tilstand med mangelfull gassutveksling. Før fødselen skjer gassutvekslingen via morkaken. Etter fødselen vil barnets egenrespirasjon og lungene overta gassutvekslingen. En asfyksi-tilstand kan oppstå ante-, intra- eller postpartum og kjennetegnes av progressiv hypoksemi, hyperkarbi og gradvis utvikling av en metabolsk acidose (laktacidose). Dersom den asfyktiske prosessen ikke reverseres, vil endepunktet bli irreversibel nevronskade, varig psykomotorisk utviklingsforstyrrelse ved overlevelse og i ytterste konsekvens død.
Symptomer og funn hos nyfødte som indikerer en akutt hypoksisk hendelse som årsak til neonatal encefalopati, er:
1. Apgar skår < 5 etter 5 og 10 minutter
2. pH < 7,0 og/eller BE < –12 i navlearterieblod eller tidlig blodprøve fra nyfødt
3. Bildediagnostiske funn (MR eller MR-spektroskopi) som tyder på en akutt hjerneskade forenlig med hypoksi-iskemi
4. Tegn på multiorgansvikt som kan være forenlig med hypoksi-iskemi
Epidemiologi
Man antar at rundt 6-10 % av nyfødte trenger en viss form for stimulering/assistanse for å starte og puste etter fødselen. Kanskje færre enn 0,1% av nyfødte født til/nær termin har behov for resuscitering med brystkompresjon og/eller medikamenter. I en svensk studie av 100 000 nyfødte var det 0,2% av barn > 32 uker som trengte uventet resuscitering, og 90% av disse responderte på maskeventilasjon alene.
Forekomsten av alvorlig asfyksi varierer i litteraturen fra 0,5-5/1000 fødsler.
Etiologi/patogenese
En perinatal asfyksi starter ofte før eller under fødselen og kan skyldes placentasvikt, placentaløsning, skulderdystoci, uterusruptur, navlesnoravklemming, infeksjon, hyppige rier etc.
Hvis det foreligge antepartum aller intrapartum risiko for fosterhypoksi anbefales kontinuerlig fosterovervåkning. Man kan bruke: Kardiotokografi (CTG) alene, CTG + skalpblodprøve med analyse av laktat eller pH, eller CTG med kontinuerlig automatisk analyse av ST-forandringer i fosterets EKG (STAN). Se kapitlet: Intrapartum overvåking, avnavling og syre base i navlesnor.
Etter fødsel vil barnet ofte ha utilstrekkelig egenrespirasjon. Hvis man ikke hjelper barnet med å puste vil den mangelfulle gassutvekslingen vedvare og asfyksien forverres.
Beredskap og utstyr
I Norge selekteres gravide til ”rett nivå” av fødeenhet på bakgrunn av etablerte risikokriterier. Fødende med høyere risiko for komplikasjoner (både mor og barn) skal føde i fødeavdeling eller kvinneklinikk. Imidlertid vil ingen seleksjon være perfekt. Dette medfører at man ved enhver fødsel (uansett nivå) må være forberedt på å måtte gjenopplive det nyfødte barnet. Regelmessig trening i nyfødtresuscitering og kunnskap om behandlingsalgoritmene er derfor helt essensielt ved alle fødeenheter.
Nødvendig utstyr som må være klargjort for å kunne gjennomføre en adekvat resuscitering inkluderer:
Asfyksibord, utstyr for ventilasjon med maske (masker av forskjellige størrelser, Lærdal bag/Neopuff), endotrakealtube og utstyr for intubering, ekstra oksygen, sug, utstyr for navlevenekateterisering og medikamenter.
Oppfølging/behandling
Det anbefales å vente med avnavling til etter minst ett minutt etter fødsel for vitale fullbårne og premature barn. Om barnet trenger resuscitering vil nødvendige tiltak ha prioritet.
Nødvendige tiltak (stimulering/ventilasjon/resuscitering) bedømmes best med tre parametre.
- Hjertefrekvens
- Egenrespirasjon
- Tonus
Hjertefrekvens evalueres vanligvis ved hjelp av stetoskop. Alternativt kan man benytte pulsoksymeter (NB! måler puls, ikke hjertefrekvens) eller EKG-monitorering. Ny tørrelektrode EKG-teknologi kan være nyttig for rask vurdering av hjertefrekvensen. Å kjenne etter pulsasjon ved navlesnorsfeste er ikke godt nok.
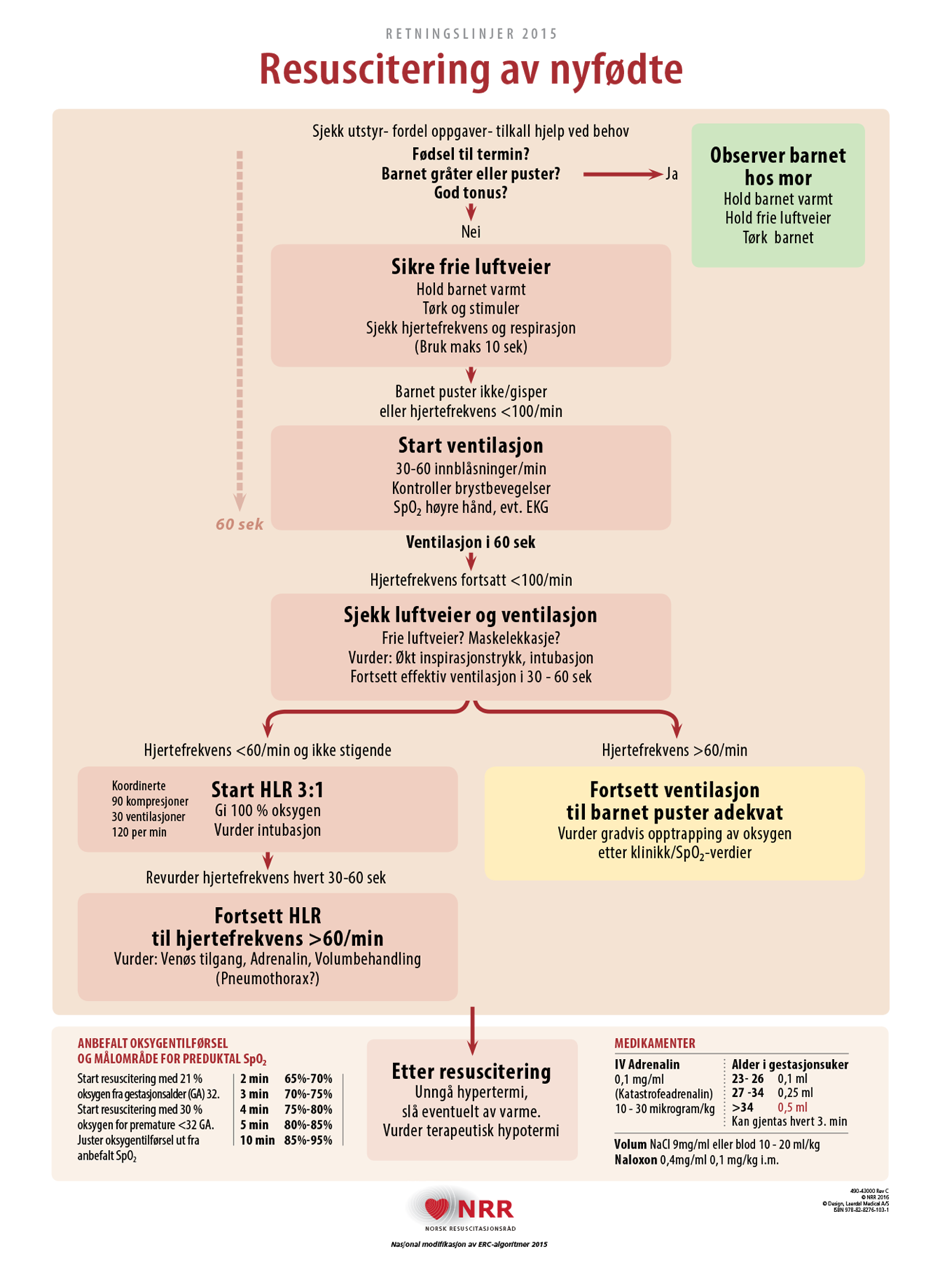
De aller fleste nyfødte barn som har insuffisient respirasjon etter fødsel, har tilfredsstillende hjerteaksjon og trenger assistanse til omstilling fra placental til pulmonal gassutveksling. Dette gjøres ved hudstimulering og evt. maskeventilasjon. Algoritmen for resuscitering av nyfødte (Norsk Resuscitasjonsråd) angir følgende punkter (se også plakat):
1. Ved forventete problemer
- Sjekk nødvendig utstyr og fordel oppgaver før fødsel.
- Ved bruk av Neopuff: Still inn flow, PEEP, topptrykk (fullbårne: 30 cm H2O, premature: 20-25 cm H2O).
2. Sjekk barnet
- Gestasjonsalder ≥ 35 uker, barnet gråter eller puster tydelig, har god tonus og ingen tegn til mekonium i fostervannet: Observer barnet hos mor.
- Hold barnet varmt. Tørk barnet. Andre tiltak ikke nødvendig.
3. Ved usikkerhet: Legg barnet på resusciteringsbordet!
- Hold luftveien åpen med kjevegrep.
- Hold barnet varmt (tilstreb 36,5 - 37,5 °C).
- Tørk og stimuler barnet med faste strøk på ryggen.
- Sjekk respirasjon og hjertefrekvens (bruk helst ikke mer enn 10 sek.)
- Kommuniser barnets hjertefrekvens til resten av teamet.
4. Hvis apne, gispende, agonal respirasjon eller hjertefrekvens < 100/min
- Start maskeventilasjon 30-60 innblåsninger/minutt med bag eller Neopuff.
- Ved GA ≥ 32 uker: Start med 21% O2. Ved GA < 32 uker: Start med 30% O2.
- Se etter brystbevegelser som tegn på at du får luft i barnet, dog vanskelig å vurdere. Økt hjertefrekvens er antagelig viktigste tegn på effektiv ventilasjon.
- Hvis du ikke får luft i barnet: Sikre fri luftvei og unngå maskelekkasje.
- Hvis flere tilstede: Vurder pulsoksymeter på høyre hånd og evt. EKG.
- Justér O2-tilførsel etter hvert ut fra anbefalt/forventet preductal SpO2
5. Ventiler barnet i 60 sek.
- Ikke stopp ventileringen for å sjekke hjertefrekvensen
- Få en annen i teamet til å auskultere (hvis mer enn én person tilstede).
6. Hvis hjertefrekvensen etter 60 sek. fortsatt er < 100/min
- Forsikre deg om at luftveien er åpen. Kontroller hodeposisjon/reposisjonér. Sjekk for maskelekkasje.
- Øk eventuelt inspirasjonstrykket.
- Hvis kompetent personell er tilstede: Vurder intubering.
7. Ventiler i ytterligere 30-60 sek.
- Sjekk hjertefrekvensen på nytt
8. Hvis fortsatt hjertefrekvens < 60/min (og ikke stigende):
- Start HLR 3:1 (90 kompresjoner og 30 innblåsninger/min.) selv om barnet skulle være intubert.
- Øk O2-konsentrasjonen til 100 %
- Hvis kompetent personell er kommet til: Vurder intubering.
9. Revurder hjertefrekvens hvert 30-60 sek. Hvis < 60/min tross adekvat HLR:
- Vurder behov for iv/io tilgang.
- Vurder adrenalin 0,1 mg/ml (katastrofeadrenalin) iv/io hvert 3.min. i doser avhengig av gestasjonsalder, se resusciteringsplakat (figur 1).
- For barn ≥ 35 uker (fullbårne) gir man 0,5 ml adrenalin 0,1 mg/ml (katastrofeadrenalin)
- Vurder væske eller blod iv/io hvis mistanke om blodtap (NaCl 0,9 % eller blod: 10-20 ml/kg).
10. Fortsett HLR 3:1 til hjertefrekvensen er stabil > 60/min
- Fortsett å ventilere til barnet puster adekvat
- Juster/reduser O2-tilførsel ut fra pulsoksymetri (evt. etter stigende hjertefrekvens).
Noen viktige momenter i resuscitering av nyfødte
Hvis den første vurdering av barnet viser at barnet ikke klarer å etablere effektiv respirasjon eller barnet har en hjertefrekvens på mindre enn 100 slag/min, må effektiv hjelp iverksettes.
Luftveier
Helt sentralt er frie luftveier. Barnet skal ligge på ryggen med hodet i nøytral posisjon, dvs. nakken skal verken være flektert eller ekstendert. En ca to centimeter tykk tøybleie eller et håndkle under skuldrene vil være til god hjelp for å holde hodet i rett posisjon. Luftveiene må holdes åpne ved kjevegrep enten med en eller to hender.
Suging
Aggressiv suging i svelget kan utsette spontan ventilasjon og gi larynksspasme eller vagal bradykardi. Suging anbefales derfor bare hvis barnet er slapt og det er en åpenbar obstruksjon av luftveiene (f.eks. mye blod eller tykk mekonium).
Mekonium i fostervannet
Studier har ikke vist effekt av verken i) rutinemessig suging under utskjæringen (når hodet til barnet er forløst) eller ii) rutinemessig intubering og suging av mekonium fra trakea.
I norske retningslinjer anbefales det at et livløst nyfødt barn med tykk mekonium suges i munn og svelg med tykt sug etterfulgt av umiddelbar maskeventilering. Intubering og suging fra tube kan vurderes senere av kompetent helsepersonell.
Ventilering
De fleste nyfødte vil respondere på overtrykksventilering og i løpet av 30-60 sek. få en rask økning i hjertefrekvens til over 100 slag/min. Hvis pulsen øker, men barnet fortsatt puster dårlig, fortsettes ventilering med inspirasjonstid på ca 1 sek. og frekvens på 30 ventilasjoner/minutt.
Man starter ventilasjon med 21% oksygen hos barn med gestasjonsalder >32+0 uker. Justering av oksygentilførsel kan gjøres ved å benytte pulsoksymeter og følge de SpO2-grenser som er angitt i behandlingsalgoritmen (figur 1). Hvis man gir brystkompresjoner anbefales det å gi 100% oksygen.
Hvis barnet ikke responderer med økende puls på ventilering må man først forsikre seg om at ventileringen faktisk er effektiv. Prøv å se om brystkassen hever seg ved hver innblåsning, dette er dog vanskelig å vurdere. Kontroller at masken er plassert rett over nese og munn, at munnen er åpen, at barnets hode ligger i rett (nøytral) posisjon og at det ikke er lekkasje rundt masken. Gjør deretter et nytt forsøk på ventilering. Noen ganger kan det være nødvendig å øke trykket på innblåsningene.
Hvis man ikke får etablert et tilstrekkelig residualvolum i lungene, vil brystkompresjoner ikke gi ønsket effekt. Vær derfor sikker på at du ventilerer tilfredsstillende før du går videre med brystkompresjoner. Ved manglende respons på maskeventilering, bør barnet intuberes hvis man har den nødvendige trening og erfaring. I motsatt fall anbefales fortsatt ventilering på maske med fokus på korrigerende tiltak som beskrevet over.
Måle endetidal CO2 (ETCO2) ved intubering
Det anbefales bruk av kapnograf (måler endetidal CO2) for verifisering av rett tubeplassering
Pulsoksymetri
Etabler måling av preduktal oksygenmetning på høyre hånd med pulsoksymeter for justering av oksygenkonsentrasjon etter anbefalte målområder (se algoritme).
Sirkulasjon
Brystkompresjoner er effektivt først når det er etablert luftreserver i lungene. Start brystkompresjoner hvis hjertefrekvensen er mindre enn 60 slag/min til tross for adekvat ventilering i 90-120 sek. Best resultat oppnås ved å holde rundt barnets brystkasse med begge hender samtidig med at du plasserer begge tomler ved siden av hverandre over nedre tredjedel av brystbenet til barnet. Tomlene skal presse brystbenet ned ca en tredjedel av brystkassens antero-posteriøre diameter. Effekten blir best (større slagvolum) hvis kompresjonsfasen er litt kortere enn dekompresjonsfasen (hvilefasen). Ikke løft/fjern tomlene fra brystbenet i hvilefasen, men merk at brystkassen må komme tilbake til utgangsposisjonen. Forholdet mellom ventilasjoner og kompresjoner skal være 1:3 med ca. 120 ”bevegelser” (dvs. ca. 90 kompresjoner og 30 ventilasjoner) per minutt. Pass på å bytte på og komprimere siden man fort blir sliten i hendene med mindre effektive kompresjoner som resultat.
Medikamenter
Medikament er sjelden indisert ved resuscitering av nyfødte. Behovet for medikament indikerer en betydelig dårligere prognose for barnet. Hvis effektive ventilasjoner og brystkompresjoner ikke gir økning i hjertefrekvens til over 60/min, kan medikamentell behandling forsøkes. Aktuelt medikament er adrenalin og gis primært via navlevenekateter, eventuelt med manuelt etablert intraossøs nål. Endotrakeal administrasjon (i tube) kan også benyttes, men har usikker effekt hos nyfødte og høye doser 50-100 mikrogram/kg må benyttes.
Adrenalin
Anbefalt dosering er 10-30 mikrogram/kg; dosere pragmatisk i henhold til gestasjonsalder.
- GA 23 – 26 uker: 0,1 ml adrenalin (0,1 mg/ml)
- GA 27 – 34 uker: 0,25 ml adrenalin (0,1 mg/ml)
- GA 35 uker: 0,5 ml adrenalin (0,1 mg/ml)
Dosen kan gjentas hvert 3. minutt og skal ikke økes under resuscitering.
Buffer
Det anbefales tilbakeholdenhet med tribonat eller NaHCO3. Basetilskudd kan gi økt intracellulær acidose.
Væske/volum
Væsketerapi kan vurderes hvis barnet har åpenbart eller mistenkt blodtap eller symptomer på sjokk (blek, dårlig sentral perfusjon, svak puls) eller ikke har respondert på adekvat resuscitering. Fysiologisk saltvann i bolusdoser på 10-20 ml/kg eller 0-Rh-negativt blod.
Varmekonservering
Tilstreb temperatur mellom 36,5 og 37,5 under resuscitering.
Premature med GA < 32 uker skal umiddelbart (ikke tørkes av) pakkes inn i plastpose og stelles og stabiliseres under varmelampe og forbli innpakket til kroppstemperaturen er målt. Temperatur i rommet bør være minst 26° C. Metoden gir en viss fare for overoppvarming (hypertermi) og barnets temperatur må derfor overvåkes nøye. Nødvendige tiltak som ventilasjon, kompresjoner og evt. navlevene-kateterisering kan utføres selv om barnet er pakket inn og initial resuscitering bør fortsatt skje på varmt asfyksibord.
Terapeutisk hypotermi
Nyfødte til termin eller nær termin med mistanke om utvikling av moderat til alvorlig hypoksisk-iskemisk hjerneskade bør tilbys terapeutisk hypotermi. Dette berører ikke den umiddelbare resusciteringsfasen, men er viktig i post-resusciteringsfasen.
Følgende «inngangskriterier» for terapeutisk hypotermi brukes i Norge:
Gestasjonsalder ³ 36 uker og minst en av følgende:
- Apgar skår ≤ 5 ved 10 min
- Behov for overtrykksventilasjon ved 10 min etter fødselen
- pH < 7,00 i navlearterieblod eller i blod fra barnet < 60 min etter fødselen
- BE ≤ -16 mmol/L i navlearterieblod eller i blod fra barnet < 60 min etter fødselen
Hos barn som fyller (eller tilnærmet fyller) disse kriteriene skal nærmeste Nyfødt Intensiv avdeling kontaktes for videre diskusjon om oppfølging.
Avslutning av resuscitering
Dersom ingen tegn på hjerteaksjon etter 15-20 min med resuscitering bør man avslutte gjenoppliving. Barn som evt. skulle få hjerteaksjon først etter 20 minutters resuscitering har en meget dårlig prognose med tanke på nevrologisk funksjon. Man skal imidlertid være oppmerksom på at noen barn med Apgar 0 etter 10 min og som i etterkant har vært hypotermibehandelt har overlevd med lite/ingen senskader.
Kilder
1. Palme-Kilander C. Methods of resuscitation in low-Apgar-score newborn infants - a national survey. Acta Paediatr. 1992;81:739-44.
2. Et trygt fødetilbud. Kvalitetskrav til fødeselsomsorgen. Utgitt: 12/2010. Bestillingsnummer: IS-1877. Helsedirektoratet.
3. Morley CJ, Davis PG. Advances in neonatal resuscitation: supporting transition. Arch Dis Child Fetal Neonatal Ed 2008; 93: F334-6.
4. Wyckoff MH, et al. Part 13: neonatal resuscitation: 2015 AHA Guidelines Update for Cardio-pulmonary Resuscitation. Circulation. 2015;132(suppl 2):S543–S560.
5. Perlman JM, et al. Part 7: neonatal resuscitation: 2015 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations. Circulation. 2015; 132 (suppl 1):S204–S241.
6. Wyllie J, et al. European Resuscitation Council Guidelines for Resuscitation 2015Section 7. Resuscitation and support of transition of babies at birth. Resuscitation 2015; 95; 249-63.
7. Wilkinson DJC, Stenson B. Don’t stop now? How long should resuscitation continue at birth in the absence of a detectable heartbeat? Arch Dis Child Fetal Neonatal Ed, 2015 Vol 100 No 6.
8. ANZCOR Guideline 13.4 – Airway Management and Mask Ventilation of the Newborn Infant.
9. Norsk resuscitasjonsråds (NRR) retningslinjer for resuscitering av nyfødte. http://nrr.org/images/pdf/Nyfodte.pdf
10. Linde JE, et al. Normal Newborn Heart Rate in the First Five Minutes of Life Assessed by Dry-Electrode Electrocardiography. Neonatology. 2016;110(3):231-7.