Kapittelet ble revidert på obstetrisk guidelinemøte april 2022
Anbefalinger
- Vi anbefaler en tydelig definisjon av start aktiv fødsel
- Vi anbefaler start av aktiv fødsel som hovedregel ved 4 cm cervixdilatasjon, regelmessige rier (>2/10 minutter) og avflatet cervix
- Vi anbefaler å diagnostisere langsom framgang før oppstart av oxytocin for stimulering av rier
- Vi anbefaler amniotomi før stimulering med oxytocin
- Vi anbefaler en-til-en-oppfølging i aktiv fødsel og kontinuerlig tilstedeværelse av jordmor
- Vi anbefaler å overvåke riaktivitet og fosterlyd med CTG eller STAN ved bruk av oxytocin
- Vi anbefaler å vurdere operativ forløsning etter én times aktiv trykking, men foreslår at operativ forløsning hos førstegangsfødende kan avventes ytterligere 30 min dersom det er progresjon, ikke det er tegn til asfyksi, kvinnen samtykker og er i velbefinnende
- Vi anbefaler ved diagnostisert langsom fremgang å lage en plan for tiltak i samråd med kvinnen
- Vi anbefaler at kvinnen involveres i planer og tiltak, med mulighet for samvalg dersom situasjonen tillater det
- Vi foreslår å bruke partogram i aktiv fødsel med 4 timers forsinket tiltakslinje som hjelpemiddel for å definere langsom fremgang
- Vi foreslår total varighet av 2. stadium dersom kvinnen er i velbefinnende og det ikke er tegn til asfyksi eller infeksjon: opptil 4 timer hos førstegangsfødende og 3 timer hos fleregangsfødende. Vurder hver time om det foreligger manglende progresjon pga ineffektive rier eller feilinnstilling.
Søkestrategi
Pyramidesøk, Up to date, PubMed, National Institute for Health and Clinical Exellence (NICE), Cochrane Database, Royal College of Obstetricians & Gynecologists (RCOG), American College of Obstetricians & Gynecologists (ACOG), danske og svenske retningslinjer. Vitenskapelig dokumentasjon er til dels mangelfull og det er få store randomiserte kontrollerte studier. Anbefalingene bygger i stor grad på internasjonale retningslinjer (WHO, NICE, ACOG) og klinisk erfaring.
Søkeord for app versjonen: Stimulering, oxytocin, langsom fremgang, partogram, aktiv fødsel, latens fase, aktiv fase, passiv fase, overstimulering, epiduralanalgesi, active management of labour, Labour care guide
Labour Care Guide (WHO 2020)
WHO publiserte i 2020 Labour care guide (LCG) som inneholder nye anbefalinger for fødselsforløpet (1, 2). LCG erstatter det gamle WHO partogrammet og argumenterer for en individuell håndtering av den enkelte kvinnes fødsel som også inkluderer at kvinnen skal være i sentrum. WHO anbefaler bruk av LCG ved alle helsefasiliteter, men kommenterer at det vil kunne variere avhengig av det enkelte helsevesen. LCG fraråder bruk av WHO partogrammet med 4 timers forsinket tiltakslinje. LCG sin nye anbefaling for fremgang i fødsel er basert på friske kvinner med spontan fødselsstart. I Norge vil det gjelde for ca 50% av fødepopulasjonen da øvrig andel inkluderer høyrisikosvangerskap, induksjoner og elektivt sectio.
Innføring av LCG vil medføre en stor endring i både rutiner, dokumentasjon og opplæring hos jordmødre og leger. Innføringen krever også at de elektroniske føde-journalsystemene er i henhold til ny vurdering av fødselsprogresjon slik at det ikke foreligger uklarheter knyttet til diagnosen av langsom fremgang og således medføre usystematisk og feil bruk av oxytocin.
Vi anbefaler å avvente en mulig innføring av LCG inntil det foreligger større studier som viser effekt på ytterligere reduksjon på bruken av intervensjoner og bedre opplevelse for kvinnene enn de resultatene som per i dag foreligger i Norge. En eventuell senere innføring bør planlegges og gjennomføres på en systematisk og robust måte.
Definisjon
Stimulering av rier defineres som tiltak for å øke hyppighet og styrke på riene hos kvinner som er i aktiv fødsel. Stimulering av rier bør oppfattes som en videreføring av en fysiologisk prosess kroppen selv allerede har startet (i motsetning til induksjon av fødsel).
Overstimulering defineres som > 5 rier per 10 minutter i to påfølgende 10-minutters-perioder eller i gjennomsnitt over 30 minutter. Koblede rier og repeterende rier >2 minutters varighet er utrykk for hyperton uterus (med eller uten stimulering)(3).
Diagnostikk
Fødselens stadier
Det er ingen god evidens for når de forskjellige stadiene og fasene av fødselen starter og således eksisterer det ingen internasjonale felles definisjoner (4). Generelt anbefales det ikke at kvinnen blir innlagt i latensfasen fordi det er forbundet med økt bruk av obstetriske intervensjoner (4). Imidlertid har noen kvinner så mye smerter at de har behov for innleggelse og evt smertelindring. Epiduralanalgesi kan startes i latensfasen uten å øke risikoen for sectio selv om lengden av fødselens andre stadium kan bli lengre (5, 6). Oppfølgingen må tilpasses den enkeltes behov (4, 6).
Frem til 2018 har WHO definert start av aktiv fase ved avflatet cervix med dilatasjon 4 cm og regelmessige kontraksjoner (7). Dette samsvarer fremdeles med britiske retningslinjer, mens amerikanske retningslinjer definerer start av aktiv fase ved cervix dilatasjon 5-6 cm (6, 8). Nyere studier med bedre evidens viser at en forventet cervix dilatasjon innen gitte tidsrammer først starter ved 5 cm. WHO anbefaler derfor start av aktiv fase ved regelmessige smertefulle kontraksjoner og tilnærmet avflatet cervix med dilatasjon 5 cm selv om mange kvinner opplever at fødselen starter før det (4).
WHO sin intensjon med endringen av definisjon ved start av aktiv fødsel til 5 cm er å redusere unødig intervensjon som oxytocinstimulering og keisersnitt. Det er foreløpig ikke publisert noen studier på denne anbefalingen (4). Den tidligere anbefalingen ved bruk av partogram og aktiv fødselsstart ved cervix dilatasjon 4 cm har vært klinisk praksis ved mange fødeinstitusjoner i lang tid. Den kliniske erfaringen ansees derfor som sterk (4, 6).
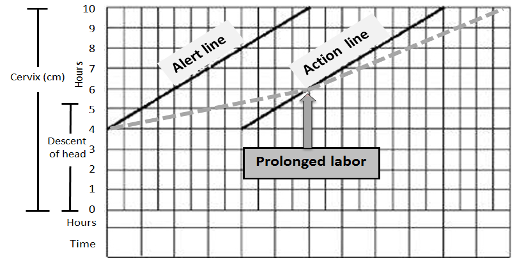
Figur 1: WHO partogrammet med actionlinje 4 timer forskjøvet. Langsom fremgang diagnostiseres når cervixdilatasjonen krysser actionlinjen.
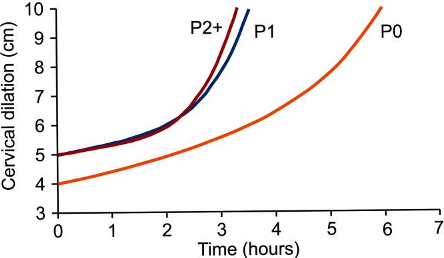
Figur 2: Zhang kurven hvor estimert progresjonen kalkuleres fra cervix dilatasjon og tilhørende unike tidsintervall fra centimeter til centimeter. Langsom fremgang diagnostiseres når tidsintervallet ved progresjon av cervix dilatasjon ligger på 95 persentilen.
En norsk cluster-randomisert studie gjennomført ved 14 fødeavdelinger i Norge viste ingen forskjell i keisersnittfrekvens eller oxytocinstimulering når WHO partogrammet (Figur 1) ble sammenlignet med Zhangkurven (Figur 2) (9). På verdensbasis ansees sectiofrekvensen i Norge som lav i tillegg til at bruken av oxytocinstimulering er redusert de siste årene (10-12). I disse retningslinjene er det derfor enighet om at definisjonene under fremdeles oppfattes som god praksis. På sikt dersom det kommer tydeligere føringer for når forskjellige tiltak som stimulering med oxytocin skal iverksettes, vil føringene kunne bli endret.
Retningslinjene er primært laget ut fra studier basert på førstegangsfødende kvinner til termin med spontan fødselsstart. Vi foreslår derfor forskjellig varighet av andre stadium for første og flergangsfødende(13).
Definisjoner:
- Første stadium varer fra riene starter frem til cervix er utslettet (10cm).
Dette stadiet deles i:
Latens fase:
Kvinnens oppfattelse av smertefulle kontraksjoner frem til cervix er dilatert 4 cm og avflatet cervix (6, 7).
Aktiv fase:
Regelmessige kontraksjoner (>2/10 minutter), avflatet cervix, med en dilatasjon på 4 cm, frem til utslettet cervix (6, 7). - Andre stadium varer fra cervix er utslettet til barnet er født. Total varighet bør ikke overstige 4 timer hos førstegangsfødende og 3 timer hos flergangsfødende (6, 13, 14). Dette gjelder så lenge kvinnen er i velbefinnende og det ikke er tegn til asfyksi eller infeksjon (Se kapittel om fosterovervåking). Vurder hver time om det foreligger feilinnstilling eller ineffektive rier ved manglende progresjon (6).
Andre stadium deles i:
Passiv fase:
Varer fra cervix er dilatert 10 cm frem til kvinnen starter aktiv trykking (6). Aktiv trykking kan avventes dersom ledende del ikke er kommet ned på bekkenbunnen.
Aktiv fase:
Varer fra kvinnen starter å trykke til barnet er født. Vi anbefaler å vurdere operativ forløsning etter 60 minutter aktiv trykking både for første og flergangsfødende med eller uten epiduralanalgesi, men foreslår at operativ forløsning hos førstegangsfødende kan avventes ytterligere 30 min dersom det er progresjon, ikke er tegn til asfyksi, kvinnen samtykker og er i velbefinnende (8).
Hvis fosterhodet er i occiput anterior posisjon og dypt i bekkenet (station + 3 eller avstanden til fosterets skalle er < 20 mm målt med ultralyd) er det stor sannsynlighet for spontant fødsel (15). - Tredje stadium er tiden fra barnet er født til placenta er forløst (Se kapittel postpartumblødning).
Langsom framgang
Det finnes ikke god dokumentasjon på hvor lenge en fødsel kan vare eller hvilken definisjon av langsom framgang som er best (4). WHO har ingen anbefaling for når i fødselsforløpet det er langsom fremgang, men påpeker at lengden av 1 stadium (fra 5 til 10 cm cervixdilatasjon) vanligvis ikke varer lengre enn 12 timer hos første- og 10 timer hos fleregangsfødende (4). Vi anbefaler at hver avdeling bør ha en tydelig definisjon på langsom framgang slik at man unngår tilfeldig bruk av oxytocinstimulering. Strukturert organisering av omsorgen under fødselen hvor den fødende kvinnen også er involvert bedrer utkomme for mor og barn (4, 6, 16).
Partogram kan brukes for å følge progresjonen i fødselen. Forskjellig type partogrammer har ikke vist forskjell i perinatal eller maternal morbiditet eller mortalitet (17, 18). Bruk av alert line (1cm/timen) alene for å definere om progresjonen av fødselen er normal, anbefales ikke (4). WHO har utarbeidet Labour Care Guide med nye anbefalinger. Se eget avsnitt. Inntil videre foreslår vi fremdeles å bruke et partogram med varsellinje (alert line) og tiltakslinje (action line) forskjøvet fire timer for en tydelig definisjon av langsom fremgang av fødselen (Figur 1) (7, 9). Sannsynligheten for at dilatasjonen av cervix først akselererer etter 5 cm, ansees som stor (4, 8).
Ved manglende progresjon i fødselen bør det legges en plan hvor forskjellige tiltak vurderes (se under) (4, 6). Å avvente aktiv trykking i påvente av decens av foranliggende del, øker ikke sikkert sannsynligheten for spontan vaginal fødsel (19). Sannsynligheten for spontan fødsel avtar med varigheten av trykketiden og den aktive trykketiden er forbundet med økt risiko for asfyksi allerede når trykketiden overstiger 30 minutter (20). Vi foreslår en evaluering av mulige tiltak ved manglende progresjon etter 30-45 minutter aktiv trykking (link fosterovervåking). Fosterets posisjon og nivå kan vurderes med ultralyd for å øke kvaliteten på undersøkelsen (15). Lengden av fødselen påvirker risikoen for chorionamnionitt, postpartumblødning og perinatalt utfall og må vurderes individuelt hos den enkelte kvinne (19, 21).
Årsaker til langsom framgang av fødselen
Langsom framgang i fødselen kan skyldes ineffektive rier (power), feilinnstillinger, misforhold mellom mors bekken og fosterets størrelse (pelvis and passenger) eller kombinasjon av disse faktorene, og det er oftest et problem hos førstegangsfødende. Dersom langsom fremgang defineres hos fleregangsfødende foreslås undersøkelse med ultralyd for diagnostisering da ineffektive rier som primærårsak hos disse kvinnene ansees som lite sannsynlig.
Stimulering med oxytocin er aktuelt når man mistenker utilfredsstillende rier, men er kontraindisert ved mekanisk misforhold. Høy likestand, panneinnstilling, ansiktsinnstilling med haken bakover (mentoposterior) og bakre asynklitisme er feilinnstillinger. Innstillingene kan være labile og endres spontant, men dersom de persisterer er de ikke forenelige med vaginal fødsel. Occiput posterior innstilling er også oftest en labil tilstand og de fleste fostre roterer spontant (også i andre stadium) (22).
Risikofaktorer
Risiko ved langvarige fødsler
Én til én oppfølging og kontinuerlig tilstedeværelse av jordmor eller omsorgsperson i den aktive fasen er viktig og involvering av kvinnen selv bør tilstrebes for å redusere risikoen for en dårlig fødselsopplevelse (4, 6). Langvarig latensfase og langvarig aktiv fødsel har vist sammenheng med operativ vaginal fødsel, keisersnitt, chorioamnionitt, postpartumblødning, lav apgarpoeng, dårlig fødselsopplevelse og dermed ønske om keisersnitt ved neste fødsel (23, 24).
Behandling
Tiltak ved langsom framgang i fødselen
Generelle tiltak
Mat og drikke til den fødende i latensfasen er viktig. Det anbefales ofte også i aktiv fødsel og kan ha betydning for varighet av fødselen (4, 25). Tom urinblære og rektumampulle ansees å vær gunstig. Kvinnene bør informeres om at bevegelse og oppreist stilling kan ha gunstig effekt på fødselsforløpet (4). En-til-en-oppfølging øker sannsynligheten for en ukomplisert vaginal fødsel (6, 26). Kvinnen bør få god informasjon og det bør legges en plan for videre tiltak og forløp dersom langsom fremgang defineres (4). Kontinuerlig tilstedeværelse av jordmor eller annen omsorgsperson i den aktive fasen av fødselen bør tilstrebes (4, 6).
Akupunktur
Studier viser ingen sikker effekt av akupunktur ved langsom fremgang i fødsel, men ansees som ufarlig og vil hos noen kvinner forkorte fødselsforløpet (27). Akupunktur kan brukes så lenge ikke det utsetter andre dokumenterte behandlingstiltak mot langsom fremgang.
Amniotomi
Amniotomi forkorter fødselsforløp, men er ikke anbefalt rutinemessig (28). Kombinasjonen av amniotomi og oxytocinstimulering er mer effektiv enn bruk av faktorene enkeltvis (4). Amniotomi bør gjøres før oxytocinstimulering.
Stimulering med oxytocin
Vi anbefaler å starte ristimulering med oxytocin først når langsom fremgang er definert. Det vil kunne strukturere bruken av oxytocin og risikoen for unødig intervensjon (10, 29). Etter oppstart av oxytocinstimulering bør det legges en plan for videre forløp av fødselen. Det anbefales ikke å starte oxytocinstimulering før cervix er dilatert 5 cm hos kvinner med spontan fødselstart og ineffektive rier (4). Stimulering med oxytocin forkorter fødselsforløpet, men det er ikke vist at bruk av oxytocin alene reduserer behovet for operative forløsninger (30). Tydelig definisjon for når oxytocin er indisert bør tilstrebes i retningslinjer da tilfeldig bruk er uønsket (4, 29, 31). En randomisert studie på tilfredshet i fødsel fant ikke at kvinner som tidlig ble stimulert med oxytocin var mer fornøyde (32).
Dosering av oxytocin
10 IE Oxytocin (=10.000mU), som finnes i ampuller på 1 ml, fortynnes i 1 liter 0,9 % NaCl eller Ringer-acetat. Bruk infusjonspumpe for nøyaktig dosering.
Start med en lav dose og øk gradvis til tilfredsstillende respons. Når denne er oppnådd, skal ikke dryppet økes ytterligere. Responsen på oxytocin er svært individuell.
Startdose er 30ml/time = 300 mU/time = 0,5 ml/min. = 5 mU/min. Deretter kan dosen økes hvert 15. minutt med 15ml/time = 150 mU/time = 0,25 ml/min = 2,5 U/min. Maksimaldose er 180 ml/time = 1800 mU/time = 3 ml/min = 30 mU/min.
Bruk av 0,1ml (1 IE) oxytocin intravenøst (eller intramuskulært) ved risvekkelse i sluttfasen av fødselen er forbundet med risiko for overstimulering med påfølgende fosterasfyksi og bør unngås. Dersom risvekkelse oppstår i sluttfasen kan dette noen ganger vurderes som et alternativ når fosterhodet kroner og man regner med at hodet vil bli forløst ved neste ri.
Bivirkninger
Risiko ved oxytocinstimulering
Oxytocin er et potent ristimulerende medikament, og feil bruk kan gi alvorlige skader på mor og foster (29, 33, 34). Følsomheten for medikamentet er individuell og overstimulering er derfor relatert til den enkelte kvinnes respons. Overstimulering kan resultere i redusert blodstrøm i placenta og truende asfyksi for fosteret (29, 35). Overstimulering er beskrevet som den viktigste årsaken til fødselsasfyksi og som den største enkeltfaktor medvirkende til uønskede hendelser innen fødselshjelpen (33, 36).
Bruk av oxytocin er forbundet med risiko for uterus ruptur. Dette gjelder hovedsakelig kvinner med tidligere keisersnitt eller annet inngrep på uterus (37).
Overvåkning
Fosteret skal overvåkes kontinuerlig med CTG eller STAN når den fødende blir stimulert med oxytocin (6). Rienes varighet, stryke og frekvens må vurderes kontinuerlig. Vær nøye med dokumentasjonen. En må hele tiden være observant på eventuell overstimulering. Ved tegn på overstimulering må man redusere eller seponere oxytocin infusjonen (Se kapittel om fosterovervåking).
Andre håndteringer av fødselshjelp
Bruk av Active management of labour eller Proactive labour har ikke vist reduksjon i bruk av intervensjoner i fødselsforløpet eller bedre utfall for mor og barn. Disse håndteringene anbefales derfor ikke (4, 6).
Litteratur
1. WHO labour care guide: users's manual. 2021 [date accessed 29.11.21]. Available from: https://www.who.int/publications/i/item/9789240017566.
2. Hofmeyr GJ, Bernitz S, Bonet M, Bucagu M, Dao B, Downe S, et al. WHO next-generation partograph: revolutionary steps towards individualised labour care. BJOG. 2021;128(10):1658-62.
3. Macones GA, Hankins GD, Spong CY, Hauth J, Moore T. The 2008 National Institute of Child Health and Human Development workshop report on electronic fetal monitoring: update on definitions, interpretation, and research guidelines. J Obstet Gynecol Neonatal Nurs. 2008;37(5):510-5.
4. World Health Organisation recommendation: Intrapartum care for a positive childbirth experience. 2018 [date accessed 29.11.21]. Available from: https://www.who.int/reproductivehealth/publications/intrapartum-care-guidelines/en/.
5. Sng BL, Leong WL, Zeng Y, Siddiqui FJ, Assam PN, Lim Y, et al. Early versus late initiation of epidural analgesia for labour. Cochrane Database Syst Rev. 2014(10).
6. Intrapartum care for healthy women and babies. NICE clinical guideline 190. London: National Institute for Health and Care Excellence; . 2014 [date accessed 29.11.21]. Available from http://www.geburtshaus.ch/documents/upload/NICE_clinical_guideline_190_dec2014.pdf.
7. Managing complications in pregnancy and childbirth: a guide for midwives and doctors, second edition. Geneva: World Health Organization; . 2017 [date accessed 29.11.21]. Available from: https://www.who.int/maternal_child_adolescent/documents/managing-complications-pregnancy-childbirth/en/.
8. American College og Obstetricians and Gynecologists. Approaches to limit interventions during labor and birth. ACOG Committee Opinion No. 766. Obstet Gynecol. 2019;133:e 164-73.
9. Bernitz S, Dalbye R, Zhang J, Eggebo TM, Froslie KF, Olsen IC, et al. The frequency of intrapartum caesarean section use with the WHO partograph versus Zhang's guideline in the Labour Progression Study (LaPS): a multicentre, cluster-randomised controlled trial. Lancet. 2019;393(10169):340-8.
10. Rossen J, Ostborg TB, Lindtjorn E, Schulz J, Eggebo TM. Judicious use of oxytocin augmentation for the management of prolonged labor. Acta Obstet Gynecol Scand. 2016;95(3):355-61.
11. OECD. “Caesarean sections”, in Health at a Glance 2017: OECD Indicators, OECD Publishing, Paris. 2017:Available from: https://doi.org/10.1787/health_glance-2017-66-en.
12. Austad FE, Eggebo TM, Rossen J. Changes in labor outcomes after implementing structured use of oxytocin augmentation with a 4-hour action line. J Matern Fetal Neonatal Med. 2019:1-7.
13. Zipori Y, Grunwald O, Ginsberg Y, Beloosesky R, Weiner Z. The impact of extending the second stage of labor to prevent primary cesarean delivery on maternal and neonatal outcomes. Am J Obstet Gynecol. 2019;220(2):191 e1- e7.
14. Dansk Selskab for Obstetrik og Gynækologi; Dystoci. 2015 [date accessed 29.11.21]. Available from: https://www.dsog.dk/obstetrik.
15. Kahrs BH, Usman S, Ghi T, Youssef A, Torkildsen EA, Lindtjorn E, et al. Sonographic prediction of outcome of vacuum deliveries: a multicenter, prospective cohort study. Am J Obstet Gynecol. 2017;217(1):69 e1- e10.
16. Hodnett ED, Stremler R, Willan AR, Weston JA, Lowe NK, Simpson KR, et al. Effect on birth outcomes of a formalised approach to care in hospital labour assessment units: international, randomised controlled trial. BMJ. 2008;337:a1021.
17. Lavender T, Alfirevic Z, Walkinshaw S. Effect of different partogram action lines on birth outcomes: a randomized controlled trial. Obstet Gynecol. 2006;108(2):295-302.
18. Lavender T, Hart A, Smyth RM. Effect of partogram use on outcomes for women in spontaneous labour at term. Cochrane Database Syst Rev. 2008(4):1.
19. Cahill AG, Srinivas SK, Tita ATN, Caughey AB, Richter HE, Gregory WT, et al. Effect of Immediate vs Delayed Pushing on Rates of Spontaneous Vaginal Delivery Among Nulliparous Women Receiving Neuraxial Analgesia: A Randomized Clinical Trial. JAMA. 2018;320(14):1444-54.
20. Yli BM, Kro GA, Rasmussen S, Khoury J, Noren H, Amer-Wahlin I, et al. How does the duration of active pushing in labor affect neonatal outcomes? J Perinat Med. 2012;40(2):171-8.
21. Laughon SK, Berghella V, Reddy UM, Sundaram R, Lu Z, Hoffman MK. Neonatal and maternal outcomes with prolonged second stage of labor. Obstet Gynecol. 2014;124(1):57-67.
22. Kahrs BH, Usman S, Ghi T, Youssef A, Torkildsen EA, Lindtjorn E, et al. Fetal rotation during vacuum extractions for prolonged labor: a prospective cohort study. Acta Obstet Gynecol Scand. 2018.
23. Kringeland T, Daltveit AK, Moller A. What characterizes women in Norway who wish to have a caesarean section? Scand J Public Health. 2009;37(4):364-71.
24. Waldenstrom U, Borg IM, Olsson B, Skold M, Wall S. The childbirth experience: a study of 295 new mothers. Birth. 1996;23(3):144-53.
25. Dencker A, Berg M, Bergqvist L, Lilja H. Identification of latent phase factors associated with active labor duration in low-risk nulliparous women with spontaneous contractions. Acta Obstet Gynecol Scand. 2010;89(8):1034-9.
26. Bohren MA, Hofmeyr GJ, Sakala C, Fukuzawa RK, Cuthbert A. Continuous support for women during childbirth. Cochrane Database Syst Rev. 2017;7.
27. Gaudernack LC, Forbord S, Hole E. Acupuncture administered after spontaneous rupture of membranes at term significantly reduces the length of birth and use of oxytocin. A randomized controlled trial. Acta Obstet Gynecol Scand. 2006;85(11):1348-53.
28. Wei S, Wo BL, Qi HP, Xu H, Luo ZC, Roy C, et al. Early amniotomy and early oxytocin for prevention of, or therapy for, delay in first stage spontaneous labour compared with routine care. Cochrane Database Syst Rev. 2013(8).
29. Clark S, Belfort M, Saade G, Hankins G, Miller D, Frye D, et al. Implementation of a conservative checklist-based protocol for oxytocin administration: maternal and newborn outcomes. American Journal of Obstetrics and Gynecology. 2007;197(5):480
30. Bugg GJ, Siddiqui F, Thornton JG. Oxytocin versus no treatment or delayed treatment for slow progress in the first stage of spontaneous labour. Cochrane Database Syst Rev. 2011(7).
31. Selin L, Almstrom E, Wallin G, Berg M. Use and abuse of oxytocin for augmentation of labor. Acta Obstet Gynecol Scand. 2009;88(12):1352-7.
32. Bergqvist L, Dencker A, Taft C, Lilja H, Ladfors L, Skaring-Thorsen L, et al. Women's experiences after early versus postponed oxytocin treatment of slow progress in first childbirth - a randomized controlled trial. Sex Reprod Healthc. 2012;3(2):61-5.
33. Berglund S, Grunewald C, Pettersson H, Cnattingius S. Severe asphyxia due to delivery-related malpractice in Sweden 1990-2005. BJOG. 2008;115(3):316-23.
34. Jonsson M, Norden-Lindeberg S, Ostlund I, Hanson U. Acidemia at birth, related to obstetric characteristics and to oxytocin use, during the last two hours of labor. Acta Obstet Gynecol Scand. 2008;87(7):745-50.
35. Wray S. Insights into the uterus. Exp Physiol. 2007;92(4):621-31.
36. Andreasen S, Backe B, Jorstad RG, Oian P. A nationwide descriptive study of obstetric claims for compensation in Norway. Acta Obstet Gynecol Scand. 2012;91(10):1191-5.
37. Al-Zirqi I, Daltveit AK, Forsen L, Stray-Pedersen B, Vangen S. Risk factors for complete uterine rupture. Am J Obstet Gynecol. 2017;216(2):165 e1- e8.